John J Chen, MD, PhD; Angela R McAllister, MD; Elliott H Sohn, MD
17. února 2014
Hlavní stížnost:
Příběh současného onemocnění: Zhoršené vidění a centrální skotom na obou očích (OU)
: Pacient je 43letý muž, který posledních 10 let trpí zhoršeným viděním a centrálním skotomem OU, který se postupně zhoršuje. Vidění popisuje jako rozmazanou skvrnu v centrální části vidění oboustranně. Pacient navštívil optometristu před dvěma lety a ani na jednom oku se mu nepodařilo získat lepší refrakci než 20/40. Na obou očích se pacientovi podařilo získat lepší refrakci. V posledních dvou letech měl pacient občasné fotopsie na obou očích. Popírá, že by měl plováky.
Předchozí oční anamnéza:
Předchozí zdravotní anamnéza: Žádná: Deprese
Medikace: sertralin, rybí tuk
Alergie: Bez příspěvku
Sociální anamnéza: Pacient pracuje jako kuchař. Nekouří a nepije alkohol. Všechny negativní kromě HPI
Oční vyšetření
Zraková ostrost
- Pravé oko (OD): 20/60
- Levé oko (OS): 20/60
Zornice:
Extraokulární pohyby: 5→3, bez RAPD OU
: Zrakové pole: Plné OU
Konfrontační zorné pole: Vnitrooční tlak:
- OD: 21 mmHg
- OS: 19 mmHg
Vnější
Vyšetření světelnou lampou
- Lid/Lashes: Normální OU
- Spojivka/sklera: Normální OU
- Kornea: OU
- Přední komora: Hluboká a klidná OU
- Iris:
- Čočka: čistá OU
- Vitreální: Zrakové nervy: normální OU
Dilatační vyšetření fundu
Zrakové nervy mají poměr pohárku k disku 0,2 OU. Makula obou očí má šedavý lesk s povrchovými krystaly, pravoúhlými venuly a teleangiektatickými cévami, které jsou temporálně výraznější. Cévy a periferní sítnice jsou normální OU. Zadní odchlípení sklivce se nevyskytuje (obrázek 1).
Pomocná vyšetření
Fundusové snímky prokazují šedavý lesk s povrchovými krystaly, pravouhelnými venulami a teleangiektatickými cévami, které jsou temporálně výraznější v makule pravého (A) i levého (B) oka (obrázek 1).
Fluoresceinová angiografie (FA) prokazuje teleangiektatické cévy obklopující foveu, které jsou temporálně výraznější s únikem OU (obrázek 2).
Optická koherentní tomografie (OCT) se spektrální doménou prokazuje malé foveální cystoidní dutiny u pravého (A) i levého (B) oka. Centrální tloušťka makuly je 331 mikronů OD a 320 mikronů OS (obrázek 3).
Autofluorescenční zobrazení ukazuje mírné zvýšení autofluorescence ve foveální oblasti pravého (A) i levého (B) oka (Obrázek 4).
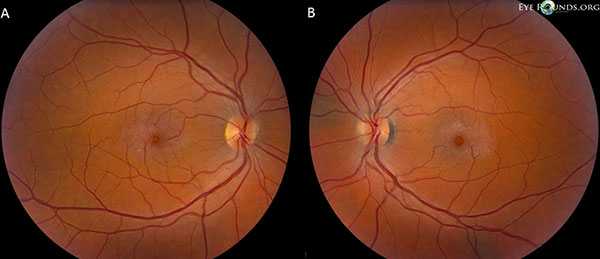
Obrázek 1. Autofluorescence v pravém oku. Fotografie fundu prokazují šedavý lesk s povrchovými krystaly, pravoúhlé venuly a teleangiektatické cévy, které jsou časově výraznější v makule pravého (A) i levého (B) oka.
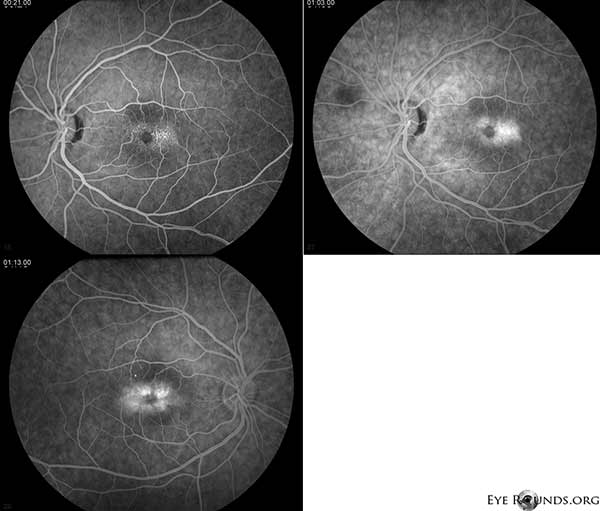
Obrázek 2. Fluoresceinová angiografie prokazuje teleangiektatické cévy obklopující foveu časově výraznější s únikem OU.
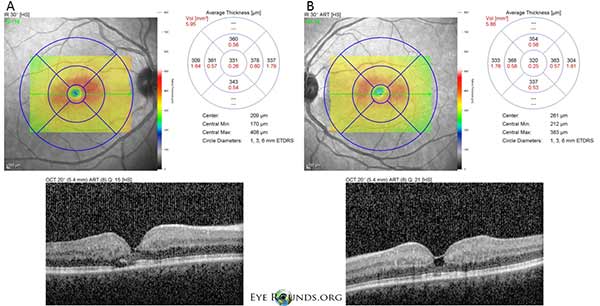
Obrázek 3: Optická koherentní tomografie (OCT) se spektrální doménou prokazuje malé foveální cystoidní dutiny u pravého (A) i levého (B) oka. Centrální tloušťka makuly je 331 μm OD a 320 μm OS.
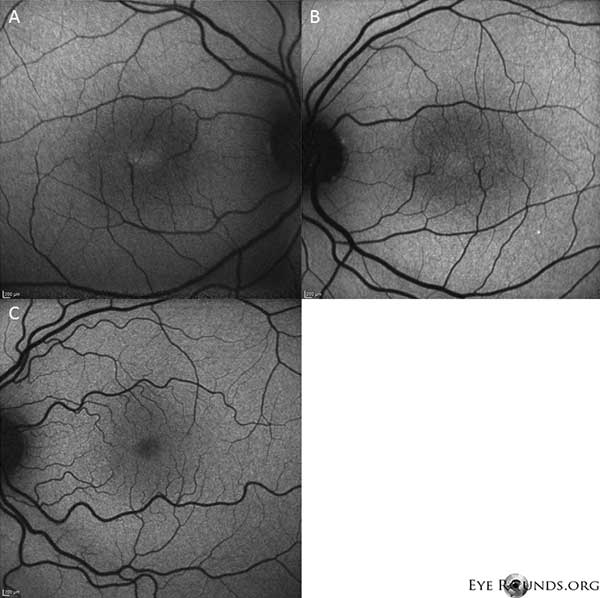
Obr. 4: Zobrazení autofluorescence ukazuje zvýšení autofluorescence ve foveální oblasti pravého (A) i levého (B) oka. Pro srovnání je zobrazeno oko s normální autofluorescencí (C).
Diagnostika
Idiopatická juxtafoveální teleangiektázie, typ II (makulární teleangiektázie typ 2 nebo Mac Tel 2)
Diskuse
Idiopatická juxtafoveální teleangiektázie (IJFT), známá také jako idiopatická makulární teleangiektázie, je neobvyklé onemocnění charakterizované teleangiektatickými cévami v juxtafoveolární oblasti jednoho nebo obou očí. Podle Gasse lze IJFT rozdělit do tří skupin na základě fenotypu: typ I je typicky jednostranné onemocnění charakterizované parafoveální dilatací kapilár, mikroaneuryzmaty, únikem a ukládáním lipidů; typ II je nejčastější formou IJFT a typicky se projevuje bilaterálními juxtafoveálními teleangiektáziemi s minimálním exsudátem; typ III je extrémně vzácný a je charakterizován okluzivní teleangiektázií. Tento přehled se zaměří na IJFT typu II (makulární teleangiektázie typu 2 nebo Mac Tel 2).
Prevalence IJFT typu II není zcela známa, ale jedna velká studie odhaduje prevalenci 1-5 na 22 062, zatímco jiná studie odhaduje, že v některých populacích může dosahovat až 0,1 %. Ačkoli se IJFT může vyskytnout v jakémkoli věku, průměrný věk nástupu je 55 let. Neexistuje žádná predilekce podle pohlaví ani žádná známá rasová predilekce. Ačkoli existuje několik kazuistik jednovaječných dvojčat s IJFT typu II, což zvyšuje možnost genetické složky, v současné době není dostatek důkazů z populačních studií, které by potvrzovaly genetickou souvislost. Několik studií naznačuje, že kouření může onemocnění zhoršovat.
IJFT typu II je oboustranné onemocnění, ale může být asymetrické a na počátku onemocnění se může jevit jako jednostranný proces. Pacienti si často stěžují na rozmazané vidění, metamorfopsii nebo paracentrální skotomy.
Mezi časné změny pozorované u IJFT typu II patří parafoveální zešednutí sítnice, povrchová krystalická ložiska, subfoveální cystoidní dutiny, parafoveální teleangiektázie a pravoúhlé cévy. Zraková ostrost se snižuje pomalu a často je spojena s hyperplazií pigmentového epitelu sítnice (RPE). Přibližně u jedné třetiny pacientů se může jako akutní komplikace objevit hluboká neovaskularizace sítnice s retinálními feedery, subretinální neovaskularizace (SRNV), která se pak nazývá proliferativní forma. Přirozená progrese onemocnění vede u většiny pacientů s IJFT typu II k významné ztrátě zraku. V práci Watzkeho a kol. se během 15 let u 15 nebo 20 očí vyvinula buď centrální hyperplazie RPE, nebo SRNV se snížením zraku na 20/70 nebo horším.
Nález na fundu u IJFT typu II při biomikroskopii může být nenápadný, zejména na počátku procesu onemocnění, a proto je pro stanovení diagnózy důležité zobrazení pomocí FA, OCT a autofluorescence fundu. FA zvýrazňuje parafoveální teleangiektatické cévy, které vykazují časnou hyperfluorescenci s únikem. Ty jsou často výraznější temporálně od fovey. OCT prokazuje subfoveální cystoidní prostory, obvykle bez cystoidního makulárního edému. U pokročilejšího onemocnění je na OCT přítomno narušení fotoreceptorů a atrofie zevní sítnice. Autofluorescenční nálezy na fundu jsou patognomické pro MacTel II a ukazují ztrátu fyziologické hypoautofluorescence – tj. zvýšené autofluorescence – ve fovee.
Patogeneze IJFT typu II je nejasná, ale může zahrnovat spíše abnormality v parafoveolárních Mullerových buňkách než primární abnormality retinálních kapilár. Mullerovy buňky jsou důležité pro zdraví endotelu sítnicových kapilár a okolní sítnice. Předpokládá se, že dysfunkce Mullerových buněk u IJFT typu II vede k degeneraci endotelu, což může vést k proliferaci sítnicových kapilár a teleangiektázii. Na podporu tohoto tvrzení byla na histopatologickém vyšetření pacientů s IJFT typu II pozorována perifoveální deplece Mullerových buněk. Předpokládá se, že povrchové krystaly pozorované u pacientů s IJFT typu II představují stopky degenerovaných Mullerových buněk. Kromě toho se spekuluje, že prostory viditelné na OCT u IJFT typu II představují spíše ztrátu tkáně v důsledku degenerace sítnice, konkrétně v důsledku dysfunkce nebo ztráty Mullerových buněk, než cystické prostory vyplněné tekutinou.
Lepší pochopení mechanismu onemocnění u IJFT typu II je důležité, protože stále neexistuje definitivní léčba ztráty zraku pozorované u neproliferativní formy IJFT II. Bevacizumab se ukázal jako účinný při léčbě SRNV spojené s IJFT typu II, ale nezdá se, že by konzistentně ovlivňoval průběh nebo cystické změny u neproliferativní IJFT. Podobně ranibizumab neprokázal funkční přínos v prospektivní intervenční studii u pacientů s neproliferativní IJFT typu II, ačkoli se ukázalo, že způsobuje významné snížení tloušťky sítnice a snížení úniku na FA. Perorální inhibitory karboanhydrázy rovněž způsobily významné snížení tloušťky sítnice, ale významně nezlepšily zrakovou ostrost. Bylo vyzkoušeno několik dalších intervencí, včetně fokálního mřížkového laseru, fotodynamické terapie a intravitreálního triamcinolonu, bez jasného zlepšení cystoidních dutin nebo zrakové ostrosti u pacientů s IJFT typu II. Nalezení účinné léčby je důležité, protože u většiny pacientů s IJFT typu II dochází v průběhu času k výraznému zhoršení zraku.
U našeho pacienta se zvýrazňují všechny časné nálezy neproliferativní IJFT typu II, včetně parafoveálního zešednutí sítnice, povrchových krystalických depozit sítnice, pravoúhlých cév a parafoveálních teleangiektázií (obrázek 1). FA dále zvýraznila parafoveální teleangiektázie, které vykazovaly výrazné prosakování a zabarvení sítnice (obrázek 2). OCT prokázalo charakteristické subfoveální cystoidní prostory (obrázek 3). A konečně autofluorescence fundu prokázala mírné zvýšení foveální autofluorescence odpovídající IJFT typu II (obrázek 4). Náš pacient naštěstí nevykazoval známky pokročilejšího onemocnění, včetně žádných známek hyperplazie pigmentového epitelu sítnice nebo SRNV. Pacientovi byl zpočátku nasazen PO methazolamid 50 mg bid a během 1,5 měsíce léčby se u něj projevil pokles tloušťky makuly (obr. 5). Poté byl sekundárně z důvodu pojištění změněn na PO acetazolamid a během následujícího roku pokračoval pokles tloušťky makuly a subfoveálních cyst, přestože toleroval pouze 125 mg bid (obrázek 5). Při poslední kontrole došlo také k mírnému nesignifikantnímu zlepšení zrakové ostrosti na 20/50 OD a 20/40 OS.
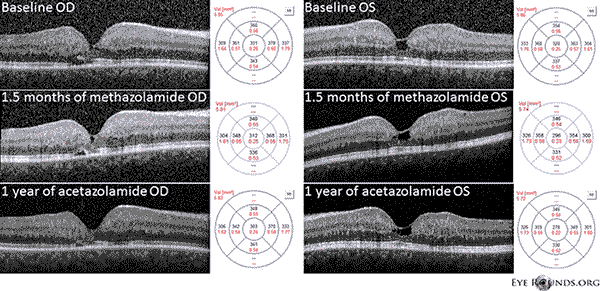
Obrázek 5: Optická koherentní tomografie se spektrální doménou (OCT) prokazuje subfoveální prostory podobné cystám OU na počátku. Mapa tloušťky sítnice je zobrazena vpravo (CMT = 331 μm OD, CMT = 320 μm OS). Po 1,5 měsíci podávání metazolamidu došlo ke snížení tloušťky makuly (CMT = 312 μm OD, CMT = 296 μm OS). Po roce léčby acetazolamidem došlo k dalšímu zmenšení cystických prostor a tloušťky makuly (CMT = 303 μm OD, CMT = 278 μm OS). Snímky byly získány ve stejném meridiánu a registrovány k původní návštěvě.
Diferenciální diagnóza
- diabetický makulární edém
- pseudofakický makulární edém
- lamelární/makulární díra
- Coatsova choroba
- retinální. žilní okluze
- radiační retinopatie
- Ealesova choroba
- okulární ischemický syndrom
- krystalická retinopatie
- IJFT typ I a III (viz tabulka).
- Proliferativní onemocnění může být zaměněno za choroidální neovaskularizaci z věkem podmíněné makulární degenerace.
Tabulka: Charakteristika tří typů idiopatické juxtafoveolární teleangiektázie
| Typy IJFT* |
Epidemiologie |
Příznaky. a příznaky |
Léčba |
Prognóza |
|
IJFT typ I |
Převážně muži. Průměrný věk 40 let. |
Jednostranné viditelné teleangiektatické kapiláry sítnice s makulárním edémem a ukládáním lipidů/exsudátem. |
Laserová fotokoagulace může snížit exudaci a stabilizovat vidění. |
Variabilní, většina progreduje na 20/70 nebo hůře, pokud není léčena |
|
IJFT typ II |
Stejná predilekce pohlaví. Průměrný věk 55 let |
Bilaterální parafoveální zašednutí sítnice, povrchová krystalická ložiska, subfoveální cystoidní dutiny, parafoveální teleangiektázie (více patrné na FA), pravoúhlé cévy, hyperplazie RPE. SRNV se vyvine přibližně u 1/3 pacientů. |
Není známa léčba neproliferativní IJFT typu II. Intravitreální anti-VEGF pro SRNV. |
Variabilní, u 2/3 očí dojde k progresi na 20/70 nebo horší v souvislosti s hyperplazií RPE nebo SRNV. |
|
IJFT typ III |
Velmi vzácné |
Bilaterální perifoveální kapilární obliterace, kapilární teleangiektázie a minimální exsudace, spojené se systémovým nebo mozkovým onemocněním. |
Neznámá vzhledem ke své vzácnosti |
Variabilní, většinou neznámá vzhledem ke své vzácnosti |
| *Idiopatická juxtafoveální teleangiektázie (IJFT) je také známá jako idiopatická makulární teleangiektázie. Podle klasifikace idiopatické makulární teleangiektázie se IJFT typu I nazývá aneurysmální teleangiektázie a IJFT typu II se nazývá perifoveální teleangiektázie. Typ III IJFT byl pro svou vzácnost z klasifikace idiopatické makulární teleangiektázie vypuštěn. | ||||
Epidemiologie (IJFT typu II)
|
Příznaky.
|
Příznaky
|
Léčba
|
- Yannuzzi LA, Bardal AM, Freund KB, Chen KJ, Eandi CM, Blodi B. Idiopathic macular telangiectasia. Arch Ophthalmol 2006;124(4):450-60.
- Gass JD, Blodi BA. Idiopathic juxtafoveolar retinal telangiectasis. Aktualizace klasifikace a následná studie. Ophthalmology 1993;100(10):1536-46.
- Aung KZ, Wickremasinghe SS, Makeyeva G, Robman L, Guymer RH. Odhady prevalence makulární teleangiektázie typu 2: Melbourne Collaborative Cohort Study. Retina 2010;30(3):473-8.
- Klein R, Blodi BA, Meuer SM, Myers CE, Chew EY, Klein BE. Prevalence makulární teleangiektázie typu 2 ve studii Beaver Dam eye study. Am J Ophthalmol 2010;150(1):55-62 e2.
- Watzke RC, Klein ML, Folk JC, Farmer SG, Munsen RS, Champfer RJ, Sletten KR. Dlouhodobá juxtafoveální teleangiektázie sítnice. Retina 2005;25(6):727-35.
- Nowilaty SR, Al-Shamsi HN, Al-Khars W. Idiopathic juxtafoveolar retinal telangiectasis: a current review. Middle East Afr J Ophthalmol 2010;17(3):224-41.
- Cohen SM, Cohen ML, El-Jabali F, Pautler SE. Nálezy optické koherentní tomografie u neproliferativní idiopatické juxtafoveální teleangiektázie sítnice skupiny 2a. Retina 2007;27(1):59-66.
- Schmitz-Valckenberg S, Fan K, Nugent A, Rubin GS, Peto T, Tufail A, Egan C, Bird AC, Fitzke FW. Korelace funkčního postižení a morfologických změn u pacientů s idiopatickou juxtafoveální teleangiektázií sítnice skupiny 2A. Arch Ophthalmol 2008;126(3):330-5.
- Wong WT, Forooghian F, Majumdar Z, Bonner RF, Cunningham D, Chew EY. Autofluorescence fundu u idiopatické makulární teleangiektázie 2. typu: korelace s optickou koherentní tomografií a mikroperimetrií. Am J Ophthalmol 2009;148(4):573-83.
- Gass JD. Histopatologická studie předpokládané parafoveální teleangiektázie. Retina 2000;20(2):226-7.
- Tout S, Chan-Ling T, Hollander H, Stone J. The role of Muller cells in the formation of the blood-retinal barrier. Neuroscience 1993;55(1):291-301.
- Newman E, Reichenbach A. The Muller cell: a functional element of the retina. Trends Neurosci 1996;19(8):307-12.
- Powner MB, Gillies MC, Tretiach M, Scott A, Guymer RH, Hageman GS, Fruttiger M. Perifoveal muller cell depletion in a case of macular telangiectasia type 2. Perifoveal muller cell depletion in a case of macular telangiectasia type 2. Ophthalmology 2010;117(12):2407-16.
- Gass JDM. Stereoskopický atlas makulárních onemocnění : diagnostika a léčba. Vyd. 4. St Louis: Mosby, 1997.
- Roller AB, Folk JC, Patel NM, Boldt HC, Russell SR, Abramoff MD, Mahajan VB. Intravitreální bevacizumab pro léčbu proliferativní a neproliferativní idiopatické makulární teleangiektázie 2. typu. Retina 2011;31(9):1848-55.
- Mandal S, Venkatesh P, Abbas Z, Vohra R, Garg S. Intravitreal bevacizumab (Avastin) for subretinal neovascularization secondary to type 2A idiopathic juxtafoveal telangiectasia. Graefes Arch Clin Exp Ophthalmol 2007;245(12):1825-9.
- Konstantinidis L, Mantel I, Zografos L, Ambresin A. Intravitreální ranibizumab jako primární léčba neovaskulární membrány spojené s idiopatickou juxtafoveální retinální teleangiektázií. Graefes Arch Clin Exp Ophthalmol 2009;247(11):1567-9.
- Matsumoto Y, Yuzawa M. Intravitreální léčba idiopatické makulární teleangiektázie bevacizumabem. Jpn J Ophthalmol 2010;54(4):320-4.
- Kovach JL, Rosenfeld PJ. Léčba idiopatické makulární teleangiektázie typu II bevacizumabem (avastin). Retina 2009;29(1):27-32.
- Charbel Issa P, Finger RP, Kruse K, Baumuller S, Scholl HP, Holz FG. Měsíční podávání ranibizumabu u neproliferativní makulární teleangiektázie typu 2: 12měsíční prospektivní studie. Am J Ophthalmol 2011;151(5):876-886 e1.
- Chen JJ, Sohn EH, Folk JC, Mahajan VB, Kay CN, Boldt HC, Russell SR. Snížení tloušťky makuly u neproliferativní makulární teleangiektázie typu 2 při užívání perorálních inhibitorů karboanhydrázy. Retina IN PRESS; 2014.
- Park DW, Schatz H, McDonald HR, Johnson RN. Mřížková laserová fotokoagulace makulárního edému u bilaterální juxtafoveální teleangiektázie. Ophthalmology 1997;104(11):1838-46.
- De Lahitte GD, Cohen SY, Gaudric A. Lack of apparent short-term benefit of photodynamic therapy in bilateral, acquired, parafoveal telangiectasis without subretinal neovascularization. Am J Ophthalmol 2004;138(5):892-4.
- Wu L, Evans T, Arevalo JF, Berrocal MH, Rodriguez FJ, Hsu M, Sanchez JG. Dlouhodobý účinek intravitreálního triamcinolonu u neproliferativního stadia idiopatické parafoveální teleangiektázie typu II. Retina 2008;28(2):314-9.