John J Chen, MD, PhD ; Angela R McAllister, MD ; Elliott H Sohn, MD
17 février 2014
Déplainte principale : Diminution de la vision et un scotome central dans les deux yeux (OU)
Histoire de la maladie actuelle : Le patient est un homme de 43 ans qui a présenté une baisse de la vision et un scotome central OU depuis 10 ans, qui s’est progressivement aggravé. Il décrit sa vision comme ayant une tache floue au centre de sa vision bilatérale. Le patient a consulté un optométriste il y a deux ans et n’a pas pu obtenir une réfraction supérieure à 20/40 dans les deux yeux. Le patient a eu des photopsies intermittentes dans les deux yeux au cours des deux dernières années. Il nie la présence de flotteurs.
Histoire oculaire antérieure : Aucun
Antécédents médicaux : Dépression
Médicaments : sertraline, huile de poisson
Allergies : Aucune
Histoire familiale : Non-contribuable
Histoire sociale : Le patient travaille comme chef cuisinier. Il ne fume pas et ne boit pas d’alcool.
Examen des systèmes : Tous négatifs sauf l’IPH
Examen oculaire
Acuité visuelle
- Oeil droit (OD) : 20/60
- Oeil gauche (OS) : 20/60
Pupilles : 5→3, pas de RAPD OU
Mouvements extraoculaires : Complets OU
Champs visuels de confrontation : OU
Pression intra-oculaire:
- OD : 21 mmHg
- OS : 19 mmHg
Externes
Examen à la lampe à lumière
- Peaux/cils : Normal OU
- Conjonctiva/Sclérotique : Normale OU
- Cornée : Claire OU
- Chambre antérieure : Profonde et calme OU
- Iris : Normal OU
- Lentille : Clair OU
- Vitreux : Normal OU
Examen du fond d’œil dilaté
Les nerfs optiques ont un rapport cupule/disque de 0,2 OU. La macula des deux yeux a un reflet grisâtre avec des cristaux superficiels, des veinules de l’angle droit et des vaisseaux télangiectasiques qui sont plus proéminents temporellement. Les vaisseaux et la rétine périphérique sont normaux OU. Il n’y a pas de décollement postérieur du vitré (figure 1).
Essais complémentaires
Les photos du fond d’œil mettent en évidence un reflet grisâtre avec des cristaux superficiels, des veinules de l’angle droit et des vaisseaux télangiectasiques plus proéminents temporalement dans la macula des yeux droit (A) et gauche (B) (figure 1).
L’angiographie à la fluorescéine (AF) démontre des vaisseaux télangiectasiques entourant la fovéa plus proéminents temporellement avec une fuite OU (Figure 2).
La tomographie par cohérence optique (OCT) dans le domaine spectral démontre de petites cavités cystoïdes fovéales dans les yeux droit (A) et gauche (B). L’épaisseur maculaire centrale est de 331 microns OD et 320 microns OS (figure 3).
L’imagerie en autofluorescence montre une légère augmentation de l’autofluorescence dans la région fovéale des yeux droit (A) et gauche (B) (Figure 4).
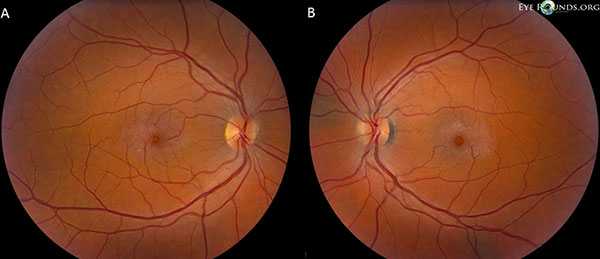
Figure 1. Les photos du fond d’œil démontrent un éclat grisâtre avec des cristaux superficiels, des veinules de l’angle droit et des vaisseaux télangiectasiques qui sont plus proéminents temporellement dans la macula des deux yeux droit (A) et gauche (B).
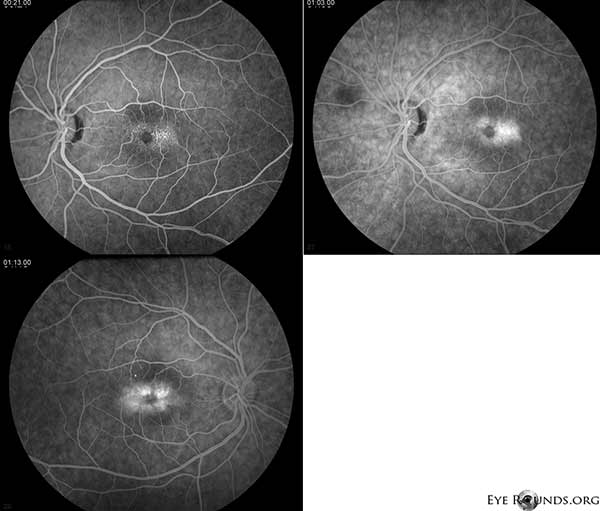
Figure 2. L’angiographie à la fluorescéine démontre des vaisseaux télangiectasiques entourant la fovéa plus proéminents temporellement avec une fuite OU.
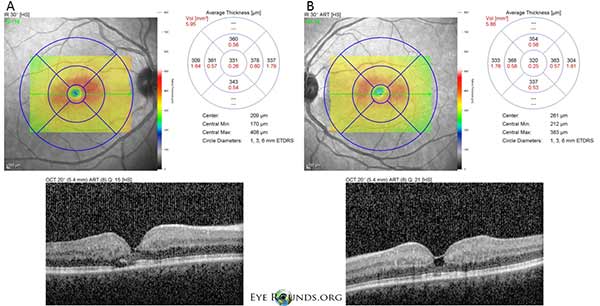
Figure 3. La tomographie par cohérence optique (OCT) dans le domaine spectral démontre de petites cavités cystoïdes fovéales dans les deux yeux droit (A) et gauche (B). L’épaisseur maculaire centrale est de 331 μm à l’OD et de 320 μm à l’OS.
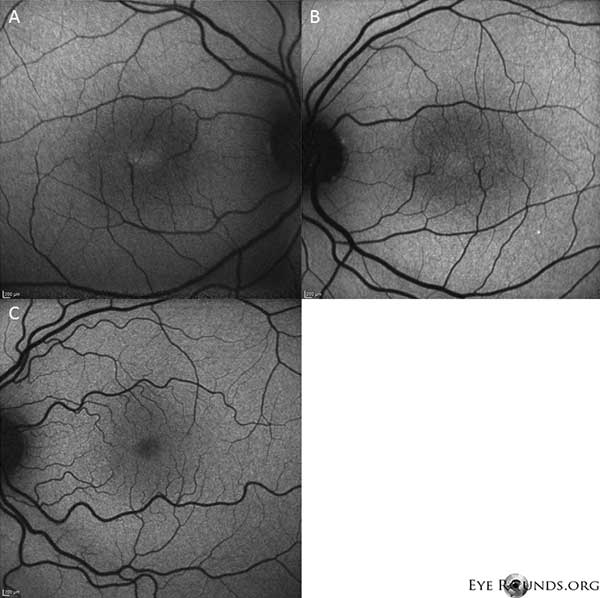
Figure 4 : L’imagerie par autofluorescence montre une augmentation de l’autofluorescence dans la région fovéale des yeux droit (A) et gauche (B). Un œil avec une autofluorescence normale est montré pour comparaison (C).
Diagnostic
Télangiectasie juxtafovéale idiopathique, type II (Télangiectasie maculaire de type 2 ou Mac Tel 2)
Discussion
Télangiectasie juxtafovéale idiopathique (IJFT), également connue sous le nom de télangiectasie maculaire idiopathique, est un trouble peu commun caractérisé par des vaisseaux télangiectasiques dans la région juxtafovéolaire d’un ou des deux yeux. Selon Gass, l’IJFT peut être divisée en trois groupes en fonction du phénotype : le type I est typiquement une maladie unilatérale caractérisée par une dilatation parafovéale des capillaires, des microanévrismes, des fuites et des dépôts lipidiques ; le type II est la forme la plus courante d’IJFT et présente typiquement des télangiectasies juxtafovéales bilatérales avec un exsudat minimal ; le type III est extrêmement rare et se caractérise par une télangiectasie occlusive. Cette revue se concentrera sur l’IJFT de type II (télangiectasie maculaire de type 2 ou Mac Tel 2).
La prévalence de l’IJFT de type II n’est pas entièrement connue, mais une grande étude a estimé une prévalence de 1-5 sur 22 062 tandis qu’une autre étude a estimé qu’elle pourrait être aussi élevée que 0,1% dans certaines populations. Bien que l’IJFT puisse survenir à tout âge, l’âge moyen d’apparition est de 55 ans. Il n’y a pas de prédilection pour le sexe et aucune prédilection raciale connue. Bien qu’il existe quelques rapports de jumeaux monozygotes atteints d’IJFT de type II, ce qui soulève la possibilité d’une composante génétique, il n’y a actuellement pas assez de preuves provenant d’études de population pour soutenir une association génétique. Plusieurs études suggèrent que le tabagisme peut aggraver la maladie.
L’IJFT de type II est une maladie bilatérale, mais elle peut être asymétrique et apparaître comme un processus unilatéral au début de la maladie. Les patients présentent souvent des plaintes de vision floue, de métamorphopsie ou de scotomes paracentraux.
Les changements précoces observés avec l’IJFT de type II comprennent un grisonnement parafovéal de la rétine, des dépôts cristallins superficiels, des cavités cystoïdes sous-fovéales, des télangiectasies parafovéales et des vaisseaux à angle droit. L’acuité visuelle diminue lentement et est souvent associée à une hyperplasie de l’épithélium pigmentaire de la rétine (EPR). Chez environ un tiers des patients, une néovascularisation rétinienne profonde avec des vaisseaux nourriciers, la néovascularisation sous-rétinienne (RSR), peut apparaître comme une complication aiguë et est alors appelée forme proliférative. La progression naturelle de la maladie entraîne une perte visuelle significative chez la majorité des patients atteints d’IJFT de type II. Dans un article de Watzke et al, 15 ou 20 yeux ont développé soit une hyperplasie centrale de l’EPR, soit une SRNV avec une baisse de la vision de 20/70 ou pire sur 15 ans.
Les constatations du fond d’œil de l’IJFT de type II sur la biomicroscopie peuvent être subtiles, surtout au début du processus de la maladie, et donc l’imagerie avec FA, OCT et l’autofluorescence du fond d’œil sont importantes pour poser le diagnostic. L’AF met en évidence les vaisseaux télangiectasiques parafovéaux, qui présentent une hyperfluorescence précoce avec des fuites. Ils sont souvent plus proéminents en temporal par rapport à la fovéa. L’OCT montre des espaces cystoïdes sous-fovéaux, généralement sans œdème maculaire cystoïde. À un stade plus avancé de la maladie, l’OCT révèle une perturbation des photorécepteurs et une atrophie de la rétine externe. Les résultats de l’autofluorescence du fond d’œil sont pathognomoniques pour MacTel II, montrant une perte de l’hypoautofluorescence physiologique – c’est-à-dire une autofluorescence accrue – dans la fovéa.
La pathogénie de l’IJFT de type II n’est pas claire, mais pourrait impliquer des anomalies des cellules de Muller parafovéolaires plutôt qu’une anomalie primaire des capillaires rétiniens. Les cellules de Muller sont importantes pour la santé de l’endothélium des capillaires rétiniens et de la rétine environnante. Il a été postulé que le dysfonctionnement des cellules de Muller dans l’IJFT de type II entraîne une dégénérescence endothéliale, qui peut conduire à la prolifération des capillaires rétiniens et à la télangiectasie. À l’appui de cette hypothèse, une déplétion périfovéale des cellules de Muller a été observée sur l’histopathologie de patients atteints d’IJFT de type II. On pense que les cristaux superficiels observés chez les patients atteints d’IJFT de type II représentent les plaques de base des cellules de Muller dégénérées. En outre, on a émis l’hypothèse que les espaces observés sur l’OCT dans l’IJFT de type II représentent la perte de tissu de la dégénérescence rétinienne, spécifiquement due au dysfonctionnement ou à la perte des cellules de Muller, plutôt que des espaces kystiques remplis de liquide.
Une meilleure compréhension du mécanisme de la maladie dans l’IJFT de type II est importante car il n’existe toujours pas de traitement définitif pour la perte visuelle observée dans la forme non proliférante de l’IJFT II. Le bevacizumab s’est avéré efficace dans le traitement du SRNV associé à l’IJFT de type II, mais ne semble pas affecter de manière cohérente l’évolution ou les changements kystiques de l’IJFT non proliférative. De même, le ranibizumab n’a pas montré de bénéfice fonctionnel dans un essai interventionnel prospectif de patients atteints d’IJFT non proliférative de type II, bien qu’il ait été démontré qu’il entraînait une réduction significative de l’épaisseur de la rétine et une diminution des fuites sur l’AF. Les inhibiteurs oraux de l’anhydrase carbonique ont également entraîné une réduction significative de l’épaisseur de la rétine, mais n’ont pas amélioré l’acuité visuelle de manière significative. De multiples autres interventions ont été essayées, y compris le laser à grille focale, la thérapie photodynamique et la triamcinolone intravitréenne, sans amélioration nette des cavités cystoïdes ou de l’acuité visuelle chez les patients atteints d’IJFT de type II. Il est important de trouver un traitement efficace car la majorité des patients atteints d’IJFT de type II développent un déclin significatif de la vision avec le temps.
Notre patient met en évidence tous les résultats précoces de l’IJFT non proliférante de type II, notamment le grisonnement parafovéal de la rétine, les dépôts rétiniens cristallins superficiels, les vaisseaux de l’angle droit et les télangiectasies parafovéales (figure 1). L’AF a mis en évidence les télangiectasies parafovéales, qui présentaient une fuite et une coloration importantes de la rétine (Figure 2). L’OCT a montré des espaces cystoïdes sous-fovéaux caractéristiques (Figure 3). Enfin, l’autofluorescence du fond d’œil a montré une légère augmentation de l’autofluorescence fovéale compatible avec une IJFT de type II (Figure 4). Heureusement, notre patient n’a pas montré de signes de maladie plus avancée, notamment aucun signe d’hyperplasie de l’épithélium pigmentaire rétinien ou de SRNV. Le patient a d’abord été mis sous méthazolamide PO 50mg bid et a montré une diminution de l’épaisseur maculaire en 1,5 mois de traitement (Figure 5). Il a ensuite été remplacé par de l’acétazolamide PO pour des raisons d’assurance et la diminution de l’épaisseur maculaire et des kystes sous-fovéaux s’est poursuivie au cours de l’année suivante, bien qu’il ne tolère que 125 mg bid (Figure 5). Il y a également eu une légère amélioration non significative de l’acuité visuelle à 20/50 OD et 20/40 OS lors du suivi le plus récent.
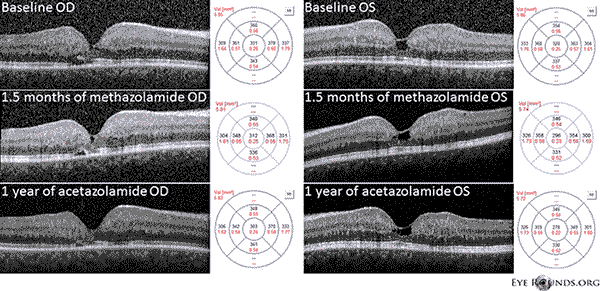
Figure 5 : La tomographie par cohérence optique (OCT) à domaine spectral démontre des espaces sous-fovéaux de type kyste OU au départ. La carte d’épaisseur de la rétine est présentée à droite (CMT = 331 μm OD, CMT = 320 μm OS). Après 1,5 mois de méthazolamide, on observe une réduction de l’épaisseur maculaire (CMT = 312 μm OD, CMT = 296 μm OS). Après un an de traitement par acétazolamide, on a constaté une nouvelle diminution des espaces kystiques et de l’épaisseur maculaire (CMT = 303 μm OD, CMT = 278 μm OS). Les images ont été obtenues dans le même méridien et enregistrées à la visite originale.
Diagnostic différentiel
- œdème maculaire diabétique
- œdème maculaire pseudophaque
- trou lamellaire/maculaire
- Maladie de Coats
- occlusion de la veine rétinienne
- rétinopathie par irradiation
- Maladie de Eales
- Syndrome ischémique oculaire
- rétinopathie cristalline
- IJFT type I et III (voir tableau).
- La maladie proliférative peut être confondue avec la néovascularisation choroïdienne de la dégénérescence maculaire liée à l’âge.
. veine
Tableau : Caractéristiques des trois types de télangiectasies juxtafovéolaires idiopathiques
| Types d’IJFT* |
Epidémiologie |
Signes. et symptômes |
Traitement |
Prognostic |
|
IJFT type I |
Prédominance masculine. Âge moyen 40 ans. |
Capillaires rétiniens télangiectasiques visibles proéminents unilatéraux avec œdème maculaire et dépôt lipidique/exsudat. |
La photocoagulation au laser peut réduire l’exsudation et stabiliser la vision. |
Variable, la majorité évolue vers 20/70 ou pire en l’absence de traitement |
|
IJFT type II |
Prédilection égale pour le sexe. Âge moyen 55yo. |
Grisure parafovéale bilatérale de la rétine, dépôts cristallins superficiels, cavités cystoïdes sous-fovéales, télangiectasies parafovéales (plus évidentes sur FA), vaisseaux à angle droit, hyperplasie de l’EPR. Le SRNV se développe chez environ 1/3 des patients. |
Aucun traitement connu pour l’IJFT non proliférante de type II. Anti-VEGF intravitréen pour le SRNV. |
Variable, 2/3 des yeux évolueront vers 20/70 ou pire associés à une hyperplasie de l’EPR ou un SRNV. |
|
IJFT de type III |
Très rare |
Oblitération capillaire périfovéale bilatérale, télangiectasie capillaire et exsudation minimale, associée à une maladie systémique ou cérébrale. |
Inconnu en raison de sa rareté |
Variable, le plus souvent inconnu en raison de sa rareté |
| *La télangiectasie juxtafovéale idiopathique (IJFT) est également connue sous le nom de télangiectasie maculaire idiopathique. Selon la classification de la télangiectasie maculaire idiopathique, l’IJFT de type I est appelée télangiectasie anévrismale et l’IJFT de type II est appelée télangiectasie périfovéale. En raison de sa rareté, l’IJFT de type III a été omise de la classification des télangiectasies maculaires idiopathiques. | ||||
Epidémiologie (IJFT type II)
|
Symptômes.
|
Signes
|
Traitement
|
- Yannuzzi LA, Bardal AM, Freund KB, Chen KJ, Eandi CM, Blodi B. Idiopathic macular telangiectasia. Arch Ophthalmol 2006;124(4):450-60.
- Gass JD, Blodi BA. Télangiectasie rétinienne juxtafovéolaire idiopathique. Mise à jour de la classification et étude de suivi. Ophthalmology 1993;100(10):1536-46.
- Aung KZ, Wickremasinghe SS, Makeyeva G, Robman L, Guymer RH. Les estimations de la prévalence de la télangiectasie maculaire de type 2 : l’étude de cohorte collaborative de Melbourne. Retina 2010;30(3):473-8.
- Klein R, Blodi BA, Meuer SM, Myers CE, Chew EY, Klein BE. La prévalence de la télangiectasie maculaire de type 2 dans l’étude de l’œil de Beaver Dam. Am J Ophthalmol 2010;150(1):55-62 e2.
- Watzke RC, Klein ML, Folk JC, Farmer SG, Munsen RS, Champfer RJ, Sletten KR. Télangiectasie rétinienne juxtafovéale à long terme. Retina 2005;25(6):727-35.
- Nowilaty SR, Al-Shamsi HN, Al-Khars W. Idiopathic juxtafoveolar retinal telangiectasis : a current review. Middle East Afr J Ophthalmol 2010;17(3):224-41.
- Cohen SM, Cohen ML, El-Jabali F, Pautler SE. Résultats de la tomographie par cohérence optique dans les télangiectasies rétiniennes idiopathiques juxtafovéales non proliférantes du groupe 2a. Retina 2007;27(1):59-66.
- Schmitz-Valckenberg S, Fan K, Nugent A, Rubin GS, Peto T, Tufail A, Egan C, Bird AC, Fitzke FW. Corrélation entre la déficience fonctionnelle et les altérations morphologiques chez les patients atteints de télangiectasie rétinienne idiopathique juxtafovéale du groupe 2A. Arch Ophthalmol 2008;126(3):330-5.
- Wong WT, Forooghian F, Majumdar Z, Bonner RF, Cunningham D, Chew EY. Autofluorescence du fond d’œil dans la télangiectasie maculaire idiopathique de type 2 : corrélation avec la tomographie par cohérence optique et la microperimétrie. Am J Ophthalmol 2009;148(4):573-83.
- Gass JD. Étude histopathologique d’une télangiectasie parafovéale présumée. Retina 2000;20(2):226-7.
- Tout S, Chan-Ling T, Hollander H, Stone J. The role of Muller cells in the formation of the blood-retinal barrier. Neuroscience 1993;55(1):291-301.
- Newman E, Reichenbach A. La cellule de Muller : un élément fonctionnel de la rétine. Trends Neurosci 1996;19(8):307-12.
- Powner MB, Gillies MC, Tretiach M, Scott A, Guymer RH, Hageman GS, Fruttiger M. Perifoveal muller cell depletion in a case of macular telangiectasia type 2. Ophthalmology 2010;117(12):2407-16.
- Gass JDM. Atlas stéréoscopique des maladies maculaires : diagnostic et traitement. 4th ed. St. Louis : Mosby, 1997.
- Roller AB, Folk JC, Patel NM, Boldt HC, Russell SR, Abramoff MD, Mahajan VB. Bevacizumab intravitréen pour le traitement de la télangiectasie maculaire idiopathique de type 2 proliférative et non proliférative. Retina 2011;31(9):1848-55.
- Mandal S, Venkatesh P, Abbas Z, Vohra R, Garg S. Intravitreal bevacizumab (Avastin) for subretinal neovascularization secondary to type 2A idiopathic juxtafoveal telangiectasia. Graefes Arch Clin Exp Ophthalmol 2007;245(12):1825-9.
- Konstantinidis L, Mantel I, Zografos L, Ambresin A. Le ranibizumab intravitréen comme traitement primaire de la membrane néovasculaire associée à la télangiectasie rétinienne idiopathique juxtafovéale. Graefes Arch Clin Exp Ophthalmol 2009;247(11):1567-9.
- Matsumoto Y, Yuzawa M. Traitement intravitréen au bevacizumab pour la télangiectasie maculaire idiopathique. Jpn J Ophthalmol 2010;54(4):320-4.
- Kovach JL, Rosenfeld PJ. Traitement au bevacizumab (avastin) de la télangiectasie maculaire idiopathique de type II. Retina 2009;29(1):27-32.
- Charbel Issa P, Finger RP, Kruse K, Baumuller S, Scholl HP, Holz FG. Le ranibizumab mensuel pour la télangiectasie maculaire non proliférante de type 2 : une étude prospective de 12 mois. Am J Ophthalmol 2011;151(5):876-886 e1.
- Chen JJ, Sohn EH, Folk JC, Mahajan VB, Kay CN, Boldt HC, Russell SR. Diminution de l’épaisseur maculaire dans la télangiectasie maculaire non proliférante de type 2 avec les inhibiteurs oraux de l’anhydrase carbonique. Retina IN PRESS ; 2014.
- Park DW, Schatz H, McDonald HR, Johnson RN. Photocoagulation au laser en grille pour l’œdème maculaire dans les télangiectasies juxtafovéales bilatérales. Ophthalmology 1997;104(11):1838-46.
- De Lahitte GD, Cohen SY, Gaudric A. Lack of apparent short-term benefit of photodynamic therapy in bilateral, acquired, parafoveal telangiectasis without subretinal neovascularization. Am J Ophthalmol 2004;138(5):892-4.
- Wu L, Evans T, Arevalo JF, Berrocal MH, Rodriguez FJ, Hsu M, Sanchez JG. Effet à long terme de la triamcinolone intravitréenne dans le stade non prolifératif de la télangiectasie parafovéale idiopathique de type II. Retina 2008;28(2):314-9.