
- What is Artificial Insemination?
- 人工授精の種類
- 人工授精で治療できる「不妊」の種類は?
- 人工授精の流れ
- 医師のオフィス人工授精。 IUI
- 副作用やリスクは?
- アプローチ
- 年齢
- Underlying Fertility Issues
- 薬物療法
- 人工授精の費用はどのくらいかかるのでしょうか? 治療の種類-自宅でのIVIとオフィスでのIUI 排卵をどのように追跡するか-自宅でのカレンダー/温度/排卵予測キットとオフィスでの超音波検査や血液検査のモニタリングの違い人工授精の費用は多くの要因によって変化します。 natural vs medicated cycles donor sperm vs partner sperm
What is Artificial Insemination?
人工授精とは、注射器やカテーテルなどの医療器具を使って、女性の生殖器に精子を注入する不妊治療です。
これらの精子を洗浄(洗浄、濃縮、準備)し、女性が薬を飲んで妊娠確率を高めることもあります。
人工授精はロシアのイリヤ・イバノフが1899年に初めて家畜を対象に開発しました。
今日、人工授精は最も一般的な不妊治療の一つであり、多くの場合、最初に遭遇する、あるいは医療従事者から提案される治療法です。 そのため、人工授精の種類、どんな人に役立つか、プロセス、リスク、コスト、治療法の選択肢などを知っておくことが大切です。

人工授精の種類
人工授精という言葉は、実際には、女性の生殖管に精子を入れる、いくつかの少し異なる治療方法を指しています:膣内授精(IVI)/子宮内授精(ICI)、子宮内授精(IUI)です。
IVIとICIの治療方法は非常によく似ており、1つの治療法を説明するのに同じように使われているため、この記事ではこれらの用語を同じように使い、主に2つの治療法のみを取り上げます:自宅でできるIVIと、産婦人科医または不妊治療クリニックで医師の監督のもとでのみ行うことができるIUIです。
人工授精で治療できる「不妊」の種類は?
妊娠には、健康な精子、卵子、子宮、卵管、そして排卵が必要です。 精子が子宮頸部、子宮を通り、卵管に入り、卵子と出会い受精することが必要です。 受精卵(胚)はその後、卵管を戻り、うまくいけば子宮の壁に着床します。
しかし、精子がいない場合(一部のLGBTQカップルや独身女性によくあるケース)や精子がこの旅をするほど運動性がない場合もあります。 また、女性の子宮頸管が精子を子宮内に移動させることを許さない場合もあります。
不妊治療の専門医やその他の医師は、次のような場合に人工授精を勧めることがあります:
- 提供精子を使用しているレズビアンカップルやシングル女性。
- 異性愛者のカップルで、女性が35歳以上の場合、避妊をせずに6ヶ月間性交した後
- 異性愛者のカップルで、女性が35歳未満で避妊をせずに1年間性交した後
- 軽い男性因子不妊(精子の数、運動性に問題がある場合、または精子の数、運動性に問題がある場合)がある場合
- 排卵性不妊症の方(PCOSの方)
- 原因不明の不妊症の方
- 周期と排卵の追跡:ICIのタイミングを適切に合わせるために、女性はカレンダー、体温、尿ベースの排卵予測キット、または上記のすべての組み合わせを使って月経周期を追跡・監視する必要があります。
- 排卵が検出されると(通常は生理周期の14日目頃)、女性は腰を高くして仰向けになり(通常は枕を使用)、パートナーまたはドナーの精子を注入した受精器を膣に挿入し、できるだけ子宮口の近くに設置します。 この時間の後、彼らはその夜熱い風呂を除いて、彼らの日常的な活動を続けることができる。
- 卵巣刺激:女性のサイクルの2-4日目頃から、通常、卵の発達を助けるために薬の服用を開始します。 使用する薬に応じて、彼らは約5日間または10日間それらの薬を服用することになります。 この間、女性は卵巣の発育を追跡し、次のステップがいつ行われるべきかを決定するために、何度も診察を受けることになります。 薬物療法によるIUIサイクルを行う場合、排卵は多くの場合、別の薬物を使用して「誘発」されます。 このトリガーとなる薬は、通常13日目頃に使用されます。 女性(またはカップル)は、実際の人工授精のために医師のオフィスに出向きます。 精子は洗浄され(凍結されたドナーの精子を使用する場合は、解凍するだけです)、長いフレキシブルなカテーテルに採取されます。 処置の間、正看護師、NP/PA、または医師が膣と子宮頸部を洗浄し、使用する精子が正しいことを確認した後、カテーテル(濃縮した運動精子入り)を頸部から子宮内へ挿入します。 精子は子宮腔に注入され、カテーテルが抜かれます。
- アプローチ(ICI vs IUI)
- 女性の年齢
- 不妊の原因(男性、女性)
- 薬の使用
- 治療の種類-自宅でのIVIとオフィスでのIUI
- 排卵をどのように追跡するか-自宅でのカレンダー/温度/排卵予測キットとオフィスでの超音波検査や血液検査のモニタリングの違い人工授精の費用は多くの要因によって変化します。
- natural vs medicated cycles
- donor sperm vs partner sperm
女性が男性因子不妊の場合。 子宮頸管性不妊症の方

人工授精の流れ
人工授精の流れは、アットホームなものであっても似ている部分が多くあります。自宅でのIVIと医療機関で管理された不妊治療クリニックでのIUI。 しかし、IUIは投薬のプロトコルとモニタリングの必要性によって、より複雑なものになる可能性があります。 このように、薬物療法とモニタリングによるIUIは、自宅での人工授精よりも高い成功確率につながる可能性があります。 IVI
家庭での人工授精は、膣内人工授精(IVI)法を用い、できるだけ子宮頸部に近い膣内に精子を注入するものである。 家庭での人工授精の手順には、以下のものがあります。
医師のオフィス人工授精。 IUI
An Intrauterine Insemination IUIは、ドクターズオフィスでしかできない人工授精の一種です。 自然周期で排卵を確認し、人工授精のためだけに来院するという、最小限の方法で行うこともできますが、多くの場合、卵巣・卵子の発育を安全に確認し、適切なタイミングで人工授精を行うために、血液検査や超音波検査を併用し、さまざまな投薬プロトコルで行われます。 IUIの一般的なプロセスは次のとおりです。
副作用やリスクは?
人工授精後に女性が多少の痙攣や軽い出血を経験するのは比較的よくあることです。
人工授精を無菌状態で行えば、感染のリスクは最小限となります。 しかし、自宅での人工授精は、汚染や無菌環境による感染のリスクがはるかに高くなります。
卵子の成長と排卵を刺激する薬を服用する場合、双子や三つ子などの多胎のリスクがあります。
米国生殖医療学会によると、通常の妊娠中に起こる以外の遺伝子や出生異常のリスクはないそうです。
人工授精の成功率は、以下のようなさまざまな要因によって決まります。
アプローチ
ある研究が、ヒト生殖に関する雑誌に発表され、ICIの妊娠率は37.6%であることがわかりました。6回の治療で9%。 同じ研究では、IUIを6回治療した後の成功率は40.5%でした。 これは、ICIの試みあたり6%、IUIの試みあたり7%に相当します。
しかし、他の研究では、同じ薬を使用して医療現場で行われた場合、2つの方法を比較した全体的な結果にほとんど差がないことが判明しています。
つまり、薬物治療が必要な場合、特定の診断がある場合、または定期的に避妊をせずに性交している場合、子宮内人工授精はよりコントロールしやすく、子宮卵管接合部に相当数の精子を送り込めるため有利であるというのが多くの人の意見です。
年齢
女性の年齢が不妊や毎月の妊娠の確率に大きく影響することはよく知られている事実です。 毎月の自然妊娠の確率を見ると、急速に低下していることがわかります。 人工授精は、あくまでも自然な受精を助けるものですから、人工授精を行う場合にも、卵子や精子の質の問題が大きな要因となります。
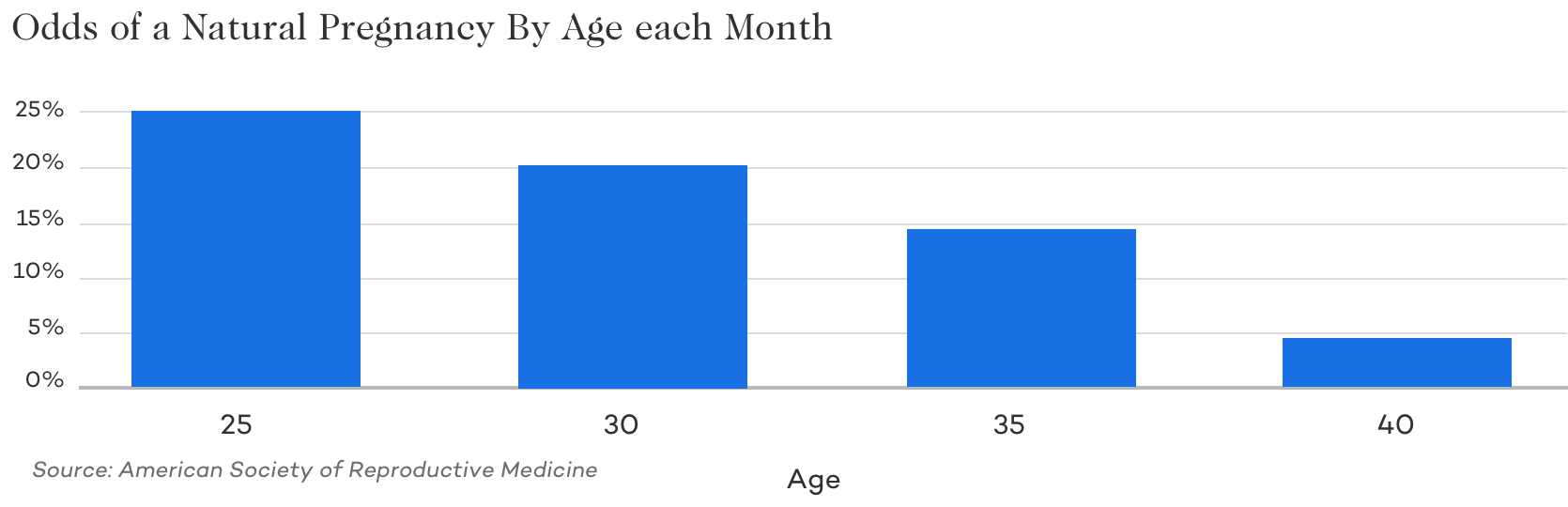
Underlying Fertility Issues
人工授精による治療がうまくいくかどうかには、不妊の問題が大きく関係しているのです。
例えば、PCOSで排卵がない場合、薬を使わずに人工授精で妊娠に成功する確率は、やはりほぼゼロでしょう。
同様に、卵管閉塞や重度の男性因子がある場合、成功の確率は非常に低くなります。
薬物療法
排卵障害のある方、高齢の方、卵巣予備能が低下している方など、特定の方にとっては、経口および注射による薬物療法は、成功確率を著しく高めることができます。
人工授精の費用はどのくらいかかるのでしょうか?
一般的に、パートナーの精子を使った自宅での人工授精はほんの数ドル(10~100ドルと思う)ですが、モニタリングや薬を使わないオフィスでのIUIは、通常1回の人工授精に少なくとも数百ドルのコストがかかるでしょう。 モニタリングや注射薬を加えれば、1回あたりのコストは数千ドルに上るでしょう。
また、治療成功あたりのコストについても考慮する必要があります。 また、このような場合にも、「このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このような場合にも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも、このようにも見えますが、実際には、IUIは1周期あたりでは確実にお手頃価格の治療ですが、IUIとIVFをよく比較してみると、特定の診断や3-4のIUI失敗後の生児当たりのコストベースで見ると、IVFがよりコスト効果がある場合もあります。 人工授精やその他の治療を行うかどうかは、生殖医療専門医に相談し、男性・女性の検査を行った上で決定するのが理想的です。
卵管が詰まっている、著しい男性不妊がある、卵巣予備能が低下している、かなりの期間自分で努力してきた、その他の目立った診断を受けている場合、医師から人工授精から体外受精(IVF)に移行するように言われる可能性は非常に高いです。 人工授精には多くの禁忌がありますが、体外受精ではそのような問題はなく、どの治療法よりも1回の治療で妊娠する確率が高く、またどのような集団に対しても有効です。
同様に、多くのレズビアンやトランスジェンダーのカップルが、自宅やオフィスで人工授精を行う代わりに、両方のパートナーが子作りのプロセスに大きく関与できる方法として、相互体外受精に移行することを選択します。 同性カップル、片親、異性カップルに、比較的低コストで親になるチャンスを提供します。 家庭での人工授精は、適切な場合もありますが、高度に規制されていないため、重大ではないレベルのリスク(HIVを考えてください)を誰かに負わせる可能性があります。 このような理由から、不妊治療の選択肢を決定する前に、医療機関に相談することが重要です
。