Elizabeth Gauger, MD; Eric K. Chin, MD; e Elliott H. Sohn, MD
Nov 17, 2014
- Queixa do Chefe
- História da Doença Presente
- História ocular anterior
- Exame circular
- Exame de lâmpada iluminada
- Exame do fundo dilatado
- Curso Clínico
- Discussão
- Factores de risco
- Sinais e Sintomas
- Causas
- Tipos de DVP
- Complicações
- Rasgamento/retiniana
- Humorragia vítrea:
- Recomendações:
- Quando chamar o seu oftalmologista:
- Formato de Citação Suggested Citation
Queixa do Chefe
Novas luzes intermitentes e “pontos” flutuantes.
História da Doença Presente
Uma mulher de 60 anos apresentada à clínica de olhos com luzes intermitentes e novos “pontos” flutuantes no olho esquerdo nos últimos quatro dias. Os flutuadores foram descritos como “grandes e fibrosos”, e as luzes intermitentes ocorreram na periferia temporal “como um flash de câmera que se apagava repetidamente”. Os flashes de luz também foram piores em um ambiente com pouca luz. Ela negou quaisquer “sombras” ou “cortinas” em sua visão periférica. Ela negou qualquer trauma recente na cabeça ou quedas. Ela não tinha nenhum histórico pessoal ou familiar conhecido de lágrimas de retina ou desprendimento, e não tinha queixas no olho direito. Ela não tinha outras queixas na apresentação.
História ocular anterior
- Pesado de glaucoma com base em ligeira escavação do nervo óptico
- Miopia, refracção manifesta recente = -3,75 OD, -2,75 OS
- Sem cirurgias oculares anteriores
Gotas oculares: Nenhumas
História Médica Passada: Inacreditável
Medicamentos: Nenhum
Alergias: Nenhuma alergia a medicamentos conhecida
História da família: Nenhuma doença ocular conhecida
Exame circular
Acuidade visual (Snellen) à distância com correcção:
- Ponto direito (DO): 20/25, sem melhora com orifício
- Ponto esquerdo (SO): 20/20, sem melhora com orifício
Movibilidade circular: Completo ambos os olhos (OU)
Pressão intra-ocular (PIO), via Tonopen: 21 mm Hg OD, 20 mm Hg OS
Pupilas: Igualmente reactivo em cada olho de 4 mm no escuro a 2 mm na luz. Nenhum defeito pupilar relativo aferente em qualquer dos olhos.
Exame de lâmpada iluminada
- OD: Esclerose nuclear leve.
- OS: Esclerose nuclear ligeira. Sinergia vítrea, mas sinal negativo de Shafer/no “pó de tabaco” (Figura 1).
Exame do fundo dilatado
- Vitreous: Normal; sem anel de Weiss
- Nervo óptico: 0.5 razão copo:disco
- Mácula: Normal
- Embarcações: Normal
- Periferia: Sem furos, lacerações, ou fluido subretinal no exame de 360 graus de depressão escleral
- OS
- Vitro: sinérese; sem anel Weiss (Figura 2).
- Nervo óptico: 0.5 razão copo:disco
- Mácula: Normal
- Embarcações: Normal
- Periferia: Sem furos, lacerações ou fluido subretinal no exame de 360 graus de depressão escleral
Figure 1: As setas brancas demonstram um sinal de Shafer positivo num paciente diferente. Este paciente tinha fios de sinérese vítrea, que são vistos como material fino, logo abaixo das setas brancas. O nosso paciente não tinha o sinal de Shafer. (Clique na imagem para maior resolução)
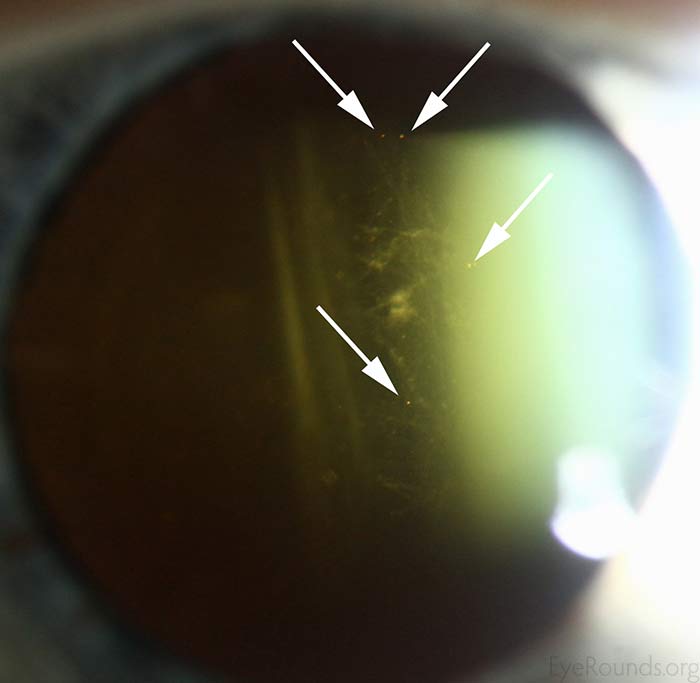
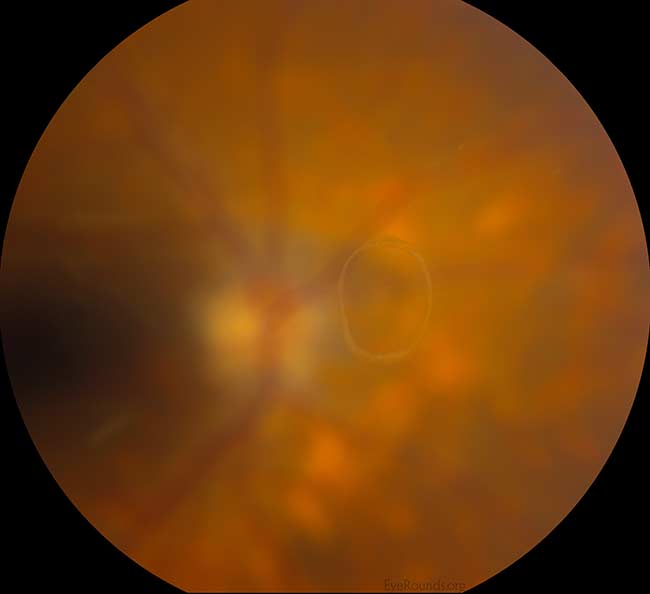
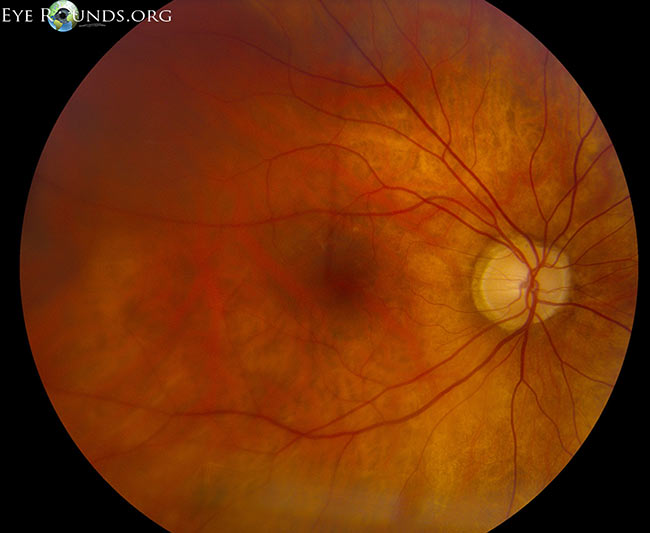
Figure 2: Exemplo de um anel de Weiss, indicando descolamento do vítreo do nervo óptico. O nervo óptico, retina e vasos da retina estão propositadamente fora de foco porque o anel de Weiss está localizado mais anteriormente no vítreo. Crédito: PVD Eye Rounds, de Matt Weed, MD. (Clique na imagem para maior resolução)
Curso Clínico
O paciente não tinha evidência de laceração ou descolamento da retina em nenhum dos olhos ao exame de 360 graus de depressão esclerótica. Houve sugestão de um descolamento vítreo posterior evolutivo baseado na sinergia vítrea observada no vítreo anterior e sintomas consistentes com a separação do vítreo da retina. A paciente foi instruída a monitorar seus sintomas de perto. Ela foi instruída a observar especificamente o aumento da gravidade de seus flashes e flutuadores, ou o desenvolvimento de novas “cortinas” na periferia de sua visão. O acompanhamento foi agendado para um mês para um exame de depressão escleral repetida em ambos os olhos, mais cedo se necessário.
Discussão
Um descolamento de vítreo posterior (DVP) é definido como a separação da face hialóide posterior da retina neurosensorial. Ao nascer, o “gel” vítreo preenche a parte de trás do olho e normalmente tem consistência de gelatina. Com a idade, o vítreo sofre uma “sinergia”, na qual se torna mais fluido ou semelhante a um líquido. As bolsas de líquido na cavidade vítrea dão ao paciente uma sensação de “floaters” ou “teias de aranha”. Quando as bolsas de líquido colapsam sobre si mesmas, elas puxam suavemente a retina dando ao paciente uma sensação de “flashes de luz” ou fotopsias. Eventualmente, o vítreo pode se separar completamente da retina neurosensorial, que é chamada de descolamento vítreo posterior ou “DVP” que é confirmado clinicamente com a observação do anel de Weiss no exame de funduscopia. Isso geralmente ocorre em um olho de cada vez, mas uma DVP no olho contralateral freqüentemente ocorre 6 a 24 meses depois (6). Na miopia elevada, a DVP desenvolve-se cada vez mais com a idade e o grau de miopia (7). À medida que o gel vítreo se separa, pode causar uma laceração na retina neurosensorial, que é frágil e fina como um pedaço de papel tissue. Uma laceração na retina pode permitir que a parte líquida do vítreo escape por detrás da retina e separe a retina das suas ligações subjacentes (e fornecimento de sangue). Isto é conhecido como um descolamento retiniano regmatogénico. Tipicamente, no entanto, o vítreo separa-se sem qualquer efeito negativo sobre a retina.
Factores de risco
Patientes estão em maior risco para uma DVP sintomática na 5ª a 7ª década de vida, embora possa ocorrer muito mais cedo. Na maioria das vezes os pacientes são míopes (míopes). Míopes altos (isto é, refração de -6,00 ou maior) estão em maior risco de complicações relacionadas a uma DVP devido ao afinamento da retina, uma vez que esta é esticada ao longo de um olho mais longo. Outros factores de risco predisponentes para uma DVP incluem uma história familiar de lágrimas ou descolamentos da retina, inflamação intra-ocular (uveíte), traumatismo e cirurgia ocular anterior.
Sinais e Sintomas
O paciente neste caso exibiu os sinais e sintomas típicos de um descolamento de vítreo posterior com evolução aguda, incluindo novo aparecimento de flashes e flutuadores. Os flashes de luz (ou fotocópias) são frequentemente descritos como um flash de câmera que se apaga repetidamente na visão periférica do paciente. As fotópsias tendem a ser mais perceptíveis em ambientes com pouca luz. Elas são causadas por tração mecânica na retina, causada pelo “puxar” do gel vítreo na retina neurosensorial subjacente.
Os pacientes também podem endossar novos flutuadores. Geralmente estes são descritos pelos pacientes como objetos grandes e finos que se movem ao redor quando movem o olho em diferentes direções de olhar. Às vezes, eles até o descreverão como algo “correndo” através da visão, como um pequeno rato, uma mosca ou uma teia de aranha na visão central ou periférica. Estes são geralmente um incômodo para o paciente, mas são benignos e requerem apenas tranquilidade quando estão isolados.
Sinais preocupantes sugestivos de uma complicação relacionada com um rasgo ou descolamento da retina podem incluir muitos, novos e minúsculos flutuadores frequentemente descritos como “gnats” ou “pimenta” na visão do paciente. Muitas vezes estas novas bóias flutuantes são “demasiadas para contar”. Este é um sinal preocupante, porque pode indicar pigmento libertado da retina e estruturas circundantes, ou glóbulos vermelhos de um vaso da retina partido. Isto pode indicar que a parte da retina foi rasgada ou desprendida. Outros sinais preocupantes incluem uma sombra ou uma cortina de visão, que pode indicar um descolamento da retina onde a retina neurosensorial foi descolada das suas ligações subjacentes.
Causas
Uma DVP aguda é mais comumente causada pelo processo natural de retracção e liquefacção vítrea ao longo do tempo. Como mencionado acima, quando o gel se liquefaz, o corpo vítreo colapsa e descola áreas de aderência à retina neurosensorial. O vítreo é normalmente mais fortemente aderente à base do vítreo (periférica e anterior), nervo óptico, vasos da retina e centro da fóvea. Outras áreas de forte aderência são as cicatrizes da retina ou a degeneração da malha. Com uma DVP aguda, os sintomas muitas vezes se desenvolvem sem aviso ou evento incitador. Entretanto, em casos de trauma ocular ou na cabeça, pode ocorrer uma “DVP traumática”.
Tipos de DVP
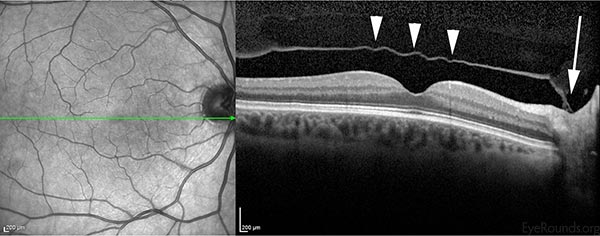
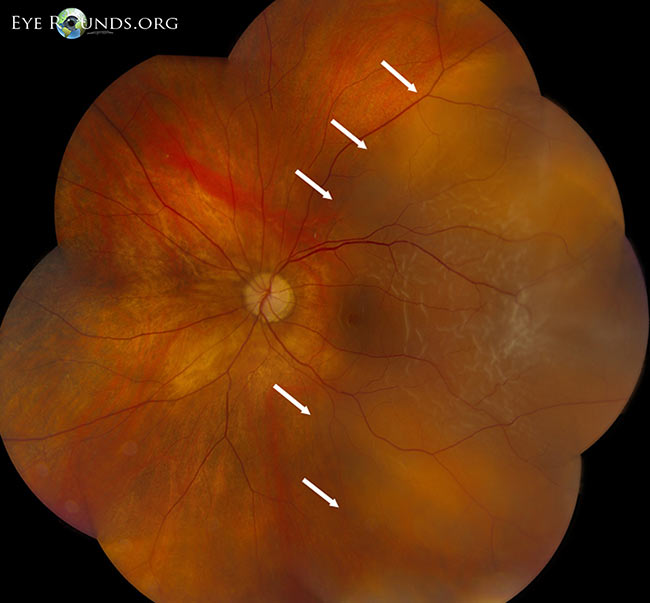
Geralmente, uma DVP aguda desenvolve-se subitamente, mas torna-se completa dentro de semanas após o início dos sintomas. A DVP é considerada “parcial” quando a geléia vítrea ainda está ligada na cabeça da mácula/nervo óptico e “completa” quando a separação total da geléia da cabeça do nervo óptico tiver ocorrido. A Figura 3 mostra uma secção transversal horizontal da retina neurosensorial através do centro da fóvea com separação parcial do gel vítreo da retina subjacente. Note que ele ainda está ligado ao nervo óptico (à direita). O estadiamento exato desta DVP exigiria a avaliação da retina periférica; entretanto, a TOC confirma que é apenas uma DVP parcial e é improvável que um anel Weiss completo esteja presente. Quando uma DVP é “completa”, o examinador irá observar classicamente um anel de Weiss no exame (Figura 2). Um “anel de Weiss” é a fixação circular peripapilar que é visível dentro do vítreo depois que ele se desprende da cabeça do nervo óptico.
Figure 3: Tomografia de coerência óptica (TCO) da mácula de um paciente que teve separação completa do vítreo (ponta de seta) do centro da fóvea. Note que o vítreo ainda está ligado ao nervo óptico (lado direito, seta grande), indicando apenas uma DVP parcial.
(Clique na imagem para maior resolução)
VPVDs também podem ser associados à hemorragia vítrea. A presença de sangue na cavidade vítrea pode tornar a visão do paciente bastante pobre, e alguns pacientes descreverão ver “pequenos glóbulos vermelhos flutuantes” a partir dos glóbulos vermelhos. Geralmente é causado pelo rasgamento de um vaso da retina no momento em que o gel de vítreo descasca da retina. A hemorragia espontânea do vítreo no local de uma DVP aguda sugere fortemente que pode haver uma laceração ou descolamento da retina. Enquanto o sangue provavelmente limpará lentamente com o tempo, o clínico deve ter um alto índice de suspeita de uma laceração ou descolamento da retina. O paciente deve ser acompanhado de perto para garantir que este não seja o caso. A ultra-sonografia com varredura B pode ser necessária para avaliar a presença de lacerações e descolamentos da retina se a hemorragia vítrea for suficientemente grave para obscurecer a visão do examinador.
Complicações
Rasgamento/retiniana
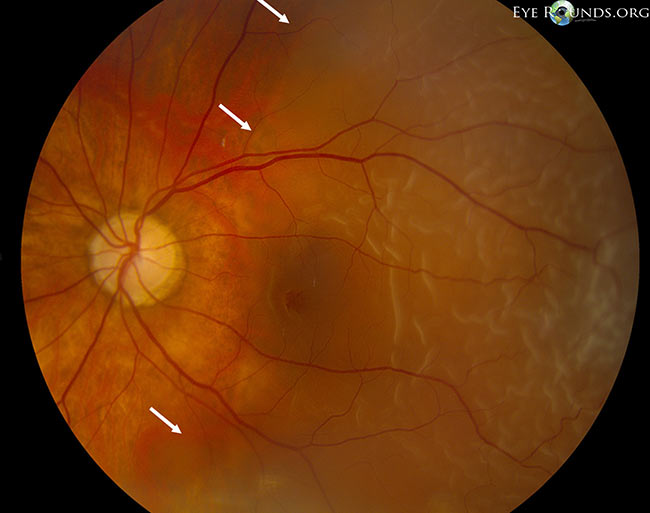
Rasgamento/retiniana (Figura 4) ocorre em 10-15% dos pacientes com DVP aguda e sintomática. Por esta razão, é importante ter um exame de depressão escleral dilatada. Se ocorrer uma laceração da retina, esta, por si só, não tem um mau prognóstico. Complicações surgem quando o vítreo liquefeito escapa através da laceração e por trás da retina resultando em um descolamento neurosensorial da retina. Se uma laceração é descoberta precocemente, a demarcação laser (ou seja, “barricada laser” ou “retinopexia laser”) é um procedimento que pode ser realizado na clínica para evitar a progressão para um descolamento da retina. No entanto, se um descolamento retiniano regmatogénico (Figura 5) resultar, o paciente pode necessitar de uma cirurgia mais envolvida para reimplantar a retina. Além de ser um procedimento mais envolvido que muitas vezes justifica ir à sala de cirurgia, o prognóstico pode ser pior dependendo da gravidade do descolamento.
Figure 4: Alta ampliação de um rasgo periférico da retina em ferradura adjacente à degeneração da malha, um vaso da retina e manchas de hemorragia intraretinal. Crédito: Rhegmatogenous Retinal Detachment Eye Rounds de Jesse Vislisel, MD.
(Clique na imagem para maior resolução)
|
 |
|---|
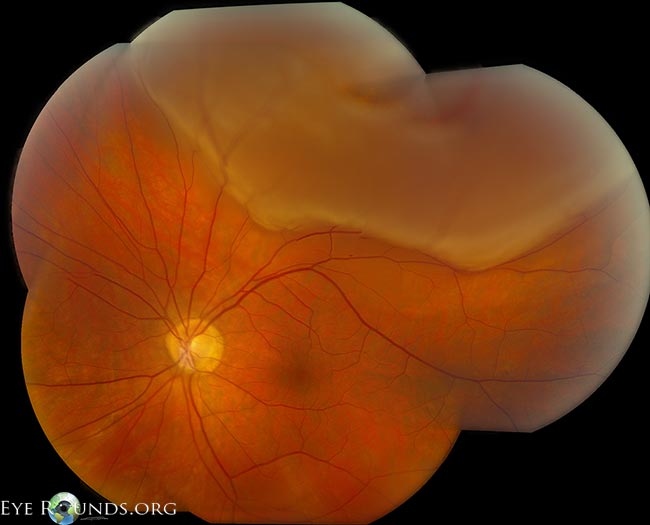
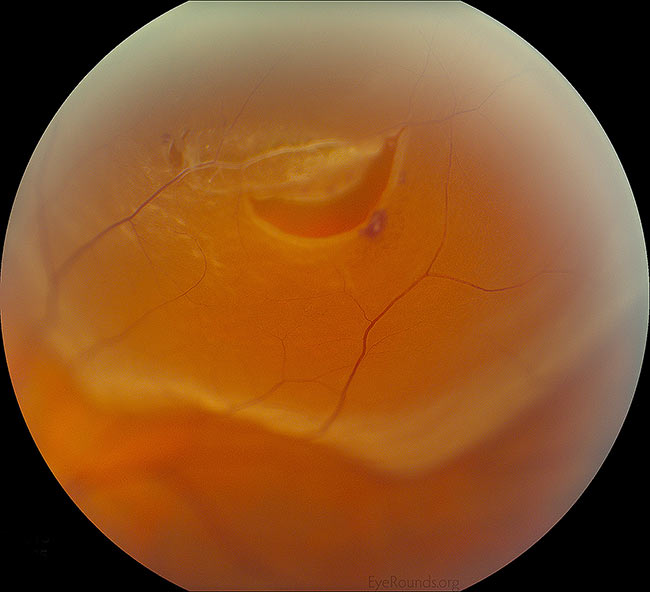
Figure 5: Montagem com baixa ampliação, descolamento regmatogénico da retina (temporal para as setas brancas). Crédito: Retinal Detachment Eye Rounds de Eric Chin, MD.
(Clique na imagem para maior resolução)
 |
 |
 |
|---|
Humorragia vítrea:
Uma hemorragia DVP (i.e. hemorragia vítrea secundária a uma DVP) pode ocorrer em cerca de 7,5% das DVPs. Isto ocorre quando um vaso sanguíneo da retina é rasgado durante a separação vítrea. O risco de ter uma ruptura subjacente da retina aumenta para quase 70% no caso de uma DVP hemorrágica. Os sintomas de uma DVP hemorrágica podem incluir uma diminuição mais significativa da visão secundária ao sangue disperso pela cavidade vítrea.
Recomendações:
Se um paciente apresentar sintomas semelhantes aos do paciente acima (por exemplo, início súbito de muitos novos flutuadores e/ou flashes de luz), recomenda-se que o paciente seja submetido a um exame de fundo dilatado com um exame completo de 360 graus de depressão esclerótica dentro de 12-24 horas. O examinador deve ser um oftalmologista que se sinta confiante ao examinar a retina periférica, uma vez que normalmente é aqui que se originam as lágrimas e desprendimentos da retina. É provável que o examinador examine bem ambos os olhos, mesmo o olho assintomático, para garantir que não existe patologia. Muitas vezes, ter uma lágrima num olho pode sugerir uma predisposição para ter lágrimas adicionais ou uma patologia da retina no mesmo olho ou no olho contralateral. Se for encontrada uma lágrima isolada da retina, a demarcação a laser será provavelmente aconselhada. Se um descolamento da retina estiver presente, é necessário o encaminhamento imediato a um especialista em retina.
Se for encontrada uma DVP aguda em evolução sem qualquer laceração ou descolamento da retina, é geralmente aconselhado um exame de depressão escleral de seguimento aproximadamente um mês depois. O acompanhamento varia de acordo com a gravidade, sintomas e outros fatores de risco. Se a DVP for hemorrágica, ou outros sinais mais preocupantes estiverem presentes no exame, o examinador pode recomendar um acompanhamento em intervalos mais frequentes. Embora não existam medidas preventivas, é geralmente recomendado que o paciente evite esforço pesado, elevação ou flexão no local da DVP aguda com hemorragia vítrea, para que o sangue na cavidade vítrea possa assentar inferiormente longe da visão central. A elevação da cabeça da cama permitirá que a gravidade assente o sangue de forma inferior, fora do eixo visual. Os pacientes podem continuar com seus medicamentos para diluir o sangue, pois não há evidências de que a descontinuação de agentes antiplaquetários ou anticoagulantes acelere a recuperação da hemorragia vítrea.
Quando chamar o seu oftalmologista:
Após o exame inicial, os sintomas podem persistir, mas espera-se que diminuam com o tempo. O acompanhamento ao fim de um mês é tipicamente adequado, exceto qualquer sintoma novo ou em mudança. Sintomas que requerem um exame de seguimento mais urgente incluem muitos, novos e minúsculos flutuadores (como “gnats” ou “pimenta”) na visão, nova ou crescente frequência de flashes na visão, ou uma nova sombra ou cortina de escuridão no campo visual.
|
Acute Posterior Vitreous Detachment (PVD) |
|
|
Factores de risco |
Idade avançada (5ª e 7ª décadas de vida) |
|
Sintomas |
Fotópsia (flashes de luz), geralmente unilateral |
|
Exame |
Exame de fundo dilatado com depressão escleral de 360 graus para avaliar a presença de lacerações ou descolamentos da retina. |
|
Tratamento |
>
Não há necessidade de tratamento para uma DVP isolada |
|
Complicações |
Humorragia vítrea |
| >
Seguimento |
>
Exame do fundo dilatado de repetição dentro de 4-6 semanas para uma descomplicada, não hemorrágica DVP, mais cedo se necessário. |
- Hayreh SS, Jonas JB. Desprendimento de vítreo posterior: correlações clínicas. Ophthalmologica 2004;218:333-43.
- Hollands H, Johnson D, Brox AC et al. Acute-onset floaters and flashes: este paciente está em risco de descolamento de retina? JAMA 2009;302:2243-9.
- Margo CE, Harman LE. Desinserção de vítreo posterior: Como abordar flutuadores súbitos e luzes intermitentes. Postgrad Med 2005;117:37-42.
- Ryan SJ. Ryan: Retina, 5ª ed. Saunders/Elsevier. 2012.
- Sarrafizadeh R, Hassan TS, Ruby AJ et al. Incidência de descolamento de retina e resultado visual em olhos apresentando separação vítrea posterior e hemorragia vítrea densa-obscuradora de fundo. Ophthalmology 2001;108:2273-8.
- Hikichi T, Yoshida A. Time course of development of posterior vitreous detachment in the fellow eye after development in the first eye. Oftalmologia 2004;111:1705-7.
- Akiba J. Prevalência de descolamento de vítreo posterior em miopia alta. Oftalmologia 1993;100:1384-8.
Formato de Citação Suggested Citation
Gauger E, Chin EK, Sohn EH. Sinerese Vítrea: Um Destacamento Vítreo Posterior Iminente (DVP). 16 de outubro de 2014; Disponível em: http://EyeRounds.org/cases/196-PVD.htm