Elizabeth Gauger, MD; Eric K. Chin, MD; and Elliott H. Sohn, MD
Nov 17, 2014
- Chief Complaint
- Historia bolii actuale
- Anamneza oculară anterioară
- Examen oftalmologic
- Examen cu lampa de lumină
- Examen fund de ochi dilatat
- Curs clinic
- Discuție
- Factori de risc
- Semne și simptome
- Cauze
- Tipuri de PVD
- Complicații
- Ruptură/dezlipire de retină
- Hemoragie vitreoasă:
- Recomandări:
- Când să apelați la medicul oftalmolog:
- Suggested Citation Format
Chief Complaint
Noi lumini intermitente și “pete” plutitoare.
Historia bolii actuale
O femeie în vârstă de 60 de ani s-a prezentat la clinica oftalmologică cu lumini intermitente și noi “flotoare” la ochiul stâng în ultimele patru zile. Flotanții au fost descriși ca fiind “mari și înșirați”, iar luminile intermitente au apărut în periferia temporală “ca un bliț de cameră care se declanșează în mod repetat”. Sclipirile de lumină erau, de asemenea, mai grave într-un mediu slab luminat. Ea a negat existența unor “umbre” sau “perdele” în vederea periferică. Ea a negat orice traumatism cranian recent sau căderi. Nu avea antecedente personale sau familiale cunoscute de rupturi sau desprinderi de retină și nu avea plângeri la ochiul drept. Nu a avut alte plângeri la prezentare.
Anamneza oculară anterioară
- Suspiciune de glaucom pe baza unei ușoare cupolări a nervului optic
- Miopie, refracție manifestă recentă = -3,75 OD, -2,75 OS
- Nici o intervenție chirurgicală oculară anterioară
Picături oculare: Nici unul
Anamneză medicală anterioară: Neremarcabil
Medicamente: Nici unul
Alergii: Nu sunt cunoscute alergii la medicamente
Antecedente familiale: Nici o boală oculară cunoscută
Examen oftalmologic
Acuitate vizuală (Snellen) la distanță cu corecție:
- Ochiul drept (OD): 20/25, fără îmbunătățiri cu ajutorul unui orificiu stenopatic
- Ochiul stâng (OS): 20/20, fără îmbunătățiri cu ajutorul unui orificiu stenopatic
Motilitatea oculară: Completă la ambii ochi (OU)
Presiunea intraoculară (PIO), prin Tonopen: 21 mm Hg OD, 20 mm Hg OS
Pupile: La fel de reactive la fiecare ochi, de la 4 mm în întuneric la 2 mm la lumină. Niciun defect pupilar relativ aferentă la ambii ochi.
Examen cu lampa de lumină
- OD: Scleroză nucleară ușoară.
- OS: Scleroză nucleară ușoară. Sinerezis vitros, dar semnul lui Shafer negativ/nu există “praf de tutun” (figura 1).
Examen fund de ochi dilatat
- Vitros: Normal; fără inel Weiss
- Nervul optic: Raport cupă:disc 0,5
- Macula: Normal
- Vasele: Normal
- Periferia: Nu există găuri, rupturi sau lichid subretinian la examenul scleral deprimat la 360 de grade
- OS
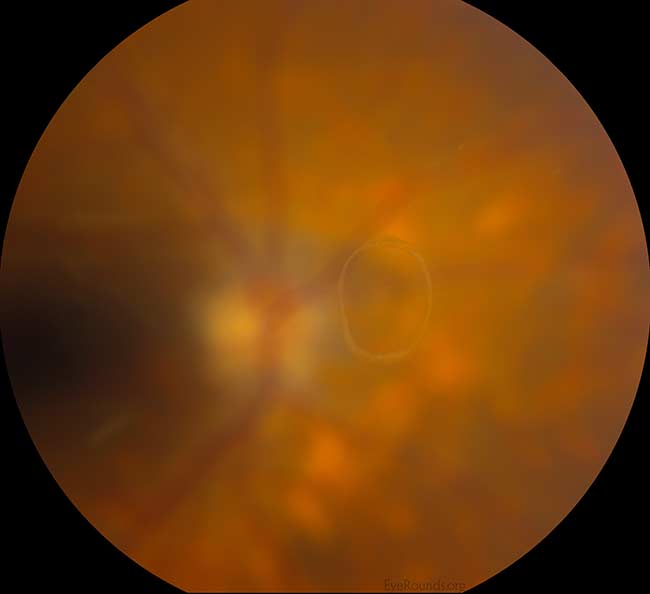
- Vitros: Sinerezis; nu există inel Weiss (Figura 2).
- Nervul optic: Raport cupă:disc de 0,5
- Macula: Normal
- Vasele: Normal
- Periferia: Nu există găuri, rupturi sau lichid subretinian la examenul scleral în depresie la 360 de grade
Figura 1: Săgețile albe demonstrează un semn Shafer pozitiv la un alt pacient. Acest pacient a avut fire de sinereză vitroasă, care se văd ca material sub formă de șuvițe chiar sub săgețile albe. Pacientul nostru nu a prezentat semnul lui Shafer. (Faceți clic pe imagine pentru o rezoluție mai mare)
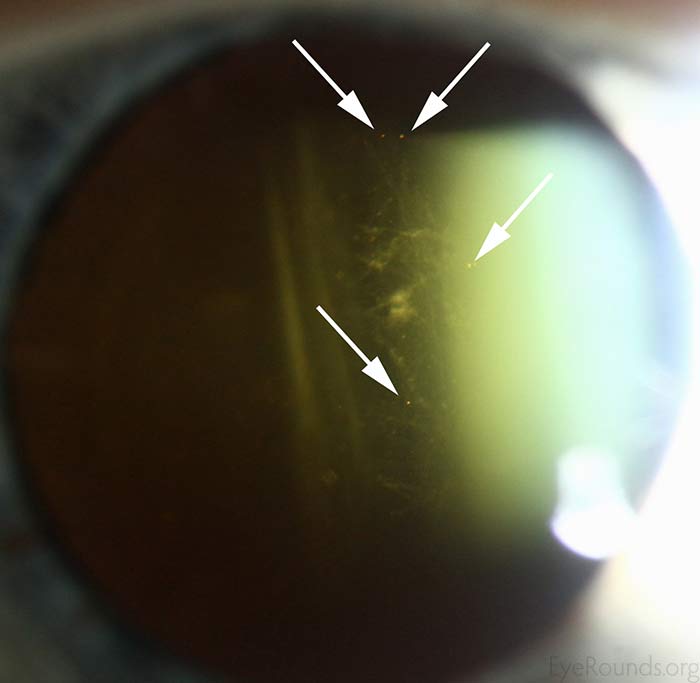
Figura 2: Exemplu de inel Weiss, care indică o detașare a vitrosului de nervul optic. Nervul optic, retina și vasele retiniene sunt în mod intenționat nefocalizate deoarece inelul Weiss este situat mai anterior în vitros. Credit: PVD Eye Rounds de Matt Weed, MD. (Faceți clic pe imagine pentru o rezoluție mai mare)
Curs clinic
Pacientul nu a avut nicio dovadă de ruptură sau dezlipire de retină la niciunul dintre ochi la examinarea sclerală deprimată la 360 de grade. A existat o sugestie de dezlipire a vitrosului posterior în evoluție, pe baza sinerezisului vitros observat în vitrosul anterior și a simptomelor compatibile cu separarea vitrosului de retină. Pacienta a fost instruită să își monitorizeze atent simptomele. Ea a fost instruită să urmărească în mod special o creștere a intensității sclipirii și a fluturașilor sau dezvoltarea de noi “perdele” la periferia vederii. Urmărirea a fost programată pentru o lună pentru repetarea examinării cu deprimare sclerală la ambii ochi, mai devreme dacă este necesar.
Discuție
Un dezlipire vitreană posterioară (PVD) este definită ca fiind separarea feței haloide posterioare de retina neurosenzorială. La naștere, “gelul” vitros umple partea din spate a ochiului și, în mod normal, are o consistență asemănătoare gelatinei. Pe măsură ce se îmbătrânește, vitreul suferă o “sinureză”, în care devine mai fluid sau mai lichid. Buzunarele de lichid din cavitatea vitrosului dau pacientului senzația de “flotoare” sau “pânze de păianjen”. Pe măsură ce pungile de lichid se prăbușesc pe ele însele, acestea trag ușor de retină, dând pacientului senzația de “flash-uri de lumină” sau fotopsie. În cele din urmă, vitrosul se poate separa complet de retina neurosenzorială, ceea ce se numește dezlipire de vitros posterior sau “PVD”, care este confirmată clinic prin observarea inelului Weiss la examenul funduscopic. Acest lucru apare de obicei la un singur ochi la un moment dat, dar un PVD în ochiul contralateral apare adesea între 6 și 24 de luni mai târziu (6). În cazul miopiei înalte, PVD se dezvoltă din ce în ce mai mult odată cu vârsta și gradul de miopie (7). Pe măsură ce gelul vitros se separă, acesta poate provoca o ruptură în retina neurosenzorială, care este fragilă și subțire ca o bucată de hârtie de țesut. O ruptură retiniană poate permite ca partea lichidă a vitrosului să scape în spatele retinei și să separe retina de atașamentele sale subiacente (și de alimentarea cu sânge). Acest lucru este cunoscut sub numele de dezlipire de retină reagmatogenă. De obicei, însă, vitreul se separă fără efecte negative asupra retinei.
Factori de risc
Pacienții prezintă cel mai mare risc de apariție a unei PVD simptomatice în deceniul 5-7 al vieții, deși aceasta poate apărea mult mai devreme. Cel mai adesea pacienții sunt miopi (miopi). Miopii mari (adică o refracție de -6,00 sau mai mare) prezintă un risc crescut de complicații legate de o PVD din cauza subțierii retinei pe măsură ce aceasta este întinsă de-a lungul unui ochi mai lung. Alți factori de risc predispozanți pentru o PVD includ un istoric familial de rupturi sau desprinderi de retină, inflamație intraoculară (uveită), traumatisme și intervenții chirurgicale anterioare la nivelul ochilor.
Semne și simptome
Pacientul din acest caz a prezentat semnele și simptomele tipice ale unui dezlipire vitreană posterioară cu evoluție acută, inclusiv apariția nouă a flash-urilor și a fluturașilor. Flash-urile de lumină (sau fotopsiile) sunt adesea descrise ca un bliț de cameră care se declanșează în mod repetat în viziunea periferică a pacientului. Fotopsiile tind să fie mai vizibile în medii slab luminate. Acestea sunt cauzate de tracțiunea mecanică pe retină, cauzată de gelul vitros care “trage” de retina neurosenzorială subiacentă.
Pacienții pot aviza, de asemenea, noi floateri. În general, acestea sunt descrise de către pacienți ca fiind obiecte mari și voluminoase care se deplasează atunci când își mișcă ochiul în diferite direcții de privire. Uneori, ei le vor descrie chiar ca pe ceva care “aleargă” prin viziune, ca un șoarece mic, o muscă sau o pânză de păianjen în viziunea centrală sau periferică. Acestea sunt, în general, o pacoste pentru pacient, dar benigne și necesită doar reasigurare atunci când sunt izolate.
Semnele îngrijorătoare care sugerează o complicație legată de o ruptură sau un dezlipire de retină pot include multe și noi flotoare minuscule, descrise adesea ca fiind “țânțari” sau “piper” în vederea pacientului. Adesea, aceste flotoare noi sunt “prea multe pentru a le număra”. Acesta este un semn îngrijorător, deoarece poate indica pigmentul eliberat din retină și din structurile înconjurătoare sau celulele roșii din sânge de la un vas retinian rupt. Acest lucru poate indica faptul că partea de retină a fost ruptă sau desprinsă. Alte semne îngrijorătoare includ o umbră sau o perdea de vedere, ceea ce poate indica o dezlipire de retină în care retina neurosenzorială a fost desprinsă de conexiunile sale subiacente.
Cauze
Un PVD acut este cel mai frecvent cauzat de procesul natural de contracție și lichefiere a vitrosului în timp. După cum s-a menționat mai sus, pe măsură ce gelul se lichefiază, corpul vitros se prăbușește și dezlipește zonele de aderență la retina neurosenzorială. În mod normal, corpul vitros este cel mai puternic aderent la baza vitrosului (periferic și anterior), la nervul optic, la vasele retiniene și la centrul foveei. Alte zone de aderență puternică sunt la cicatricile retiniene sau la degenerarea rețelei. În cazul unei PVD acute, simptomele apar adesea fără avertisment sau eveniment declanșator. Cu toate acestea, în caz de traumatism ocular sau cranian, poate apărea o “PVD traumatică”.
Tipuri de PVD
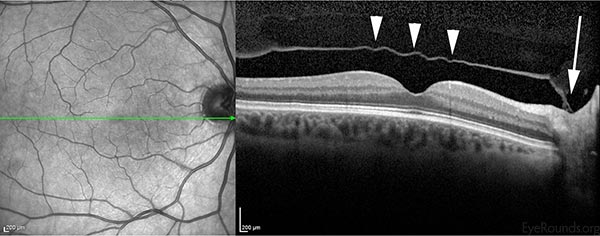
În general, o PVD acută se dezvoltă brusc, dar devine completă în câteva săptămâni de la debutul simptomelor. O PVD este considerată “parțială” atunci când gelatina vitroasă este încă atașată la nivelul maculei/capului nervului optic și “completă” odată ce a avut loc separarea totală a gelatinei de capul nervului optic. Figura 3 prezintă o secțiune transversală orizontală a retinei neurosenzoriale prin centrul foveei cu separarea parțială a gelului vitros de retina subiacentă. Observați că acesta este încă atașat de nervul optic (dreapta). Stadializarea precisă a acestei PVD ar necesita evaluarea retinei periferice; cu toate acestea, OCT confirmă că este vorba doar de o PVD parțială și este puțin probabil să fie prezent un inel Weiss complet. Atunci când o PVD este “completă”, examinatorul va observa în mod clasic un inel Weiss la examinare (figura 2). Un “inel Weiss” este atașamentul circular peripapilar care este vizibil în interiorul vitrosului după ce acesta s-a desprins de capul nervului optic.
Figura 3: Tomografie în coerență optică (OCT) a maculei de la un pacient care a avut o separare completă a vitrosului (cap de săgeată) de centrul foveei. Observați că vitrosul este încă atașat la nivelul nervului optic (partea dreaptă, săgeată mare), ceea ce indică faptul că a avut loc doar o PVD parțială.
(Faceți clic pe imagine pentru o rezoluție mai mare)
PVD-urile pot fi, de asemenea, asociate cu hemoragia vitreană. Prezența sângelui în cavitatea vitrală poate face ca vederea pacientului să fie destul de slabă, iar unii pacienți vor descrie că văd “mici flotoare roșii” de la celulele roșii din sânge. De obicei, aceasta este cauzată de ruperea unui vas retinian în momentul în care gelul vitros se desprinde de pe retină. Hemoragia vitreană spontană în contextul unei PVD acute sugerează cu tărie că ar putea exista o ruptură sau o dezlipire de retină. Deși sângele se va elimina probabil încet în timp, medicul trebuie să aibă un indice ridicat de suspiciune pentru o ruptură sau un dezlipire de retină. Pacientul trebuie să fie urmărit îndeaproape pentru a se asigura că nu este cazul. Ecografia B-scan poate fi necesară pentru a evalua rupturile și desprinderile de retină în cazul în care hemoragia vitrosului este suficient de severă pentru a întuneca vederea examinatorului.
Complicații
Ruptură/dezlipire de retină
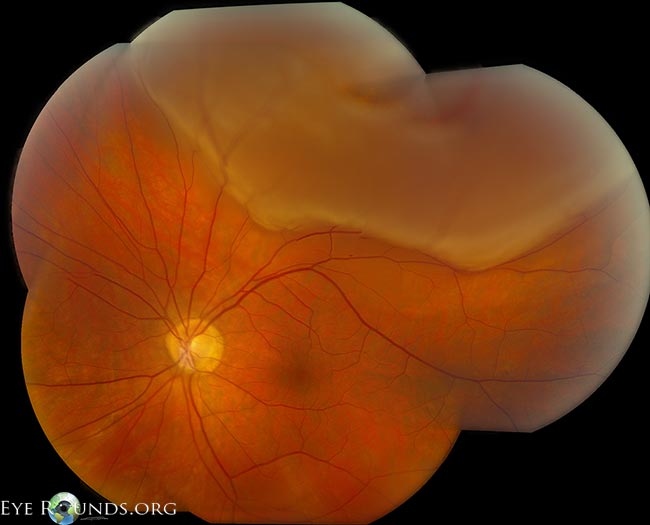
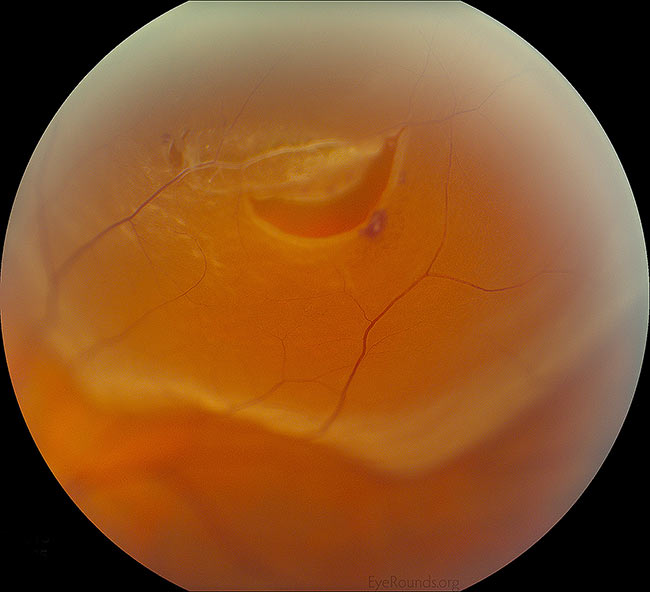
Rupturile de retină (figura 4) apar la 10-15% dintre pacienții cu PVD acute, simptomatice. Din acest motiv, este important să se facă un examen de deprimare sclerală dilatată. În cazul în care apare o ruptură retiniană, aceasta în sine nu are un prognostic nefavorabil. Complicațiile apar atunci când vitreul lichefiat scapă prin ruptură și în spatele retinei, ducând la o dezlipire de retină neurosenzorială. În cazul în care o ruptură este descoperită la timp, demarcarea cu laser (adică “baricada cu laser” sau “retinopexia cu laser”) este o procedură care poate fi efectuată în clinică pentru a preveni evoluția spre o dezlipire de retină. Cu toate acestea, în cazul în care rezultă o dezlipire de retină regmatogenă (figura 5), este posibil ca pacientul să trebuiască să fie supus unei intervenții chirurgicale mai complexe pentru a reatașa retina. Pe lângă faptul că este o procedură mai implicată, care adesea justifică mersul în sala de operație, prognosticul poate fi mai rău în funcție de gravitatea dezlipsei.
Figura 4: Mărire mare a unei rupturi periferice de retină în potcoavă de cal adiacentă degenerării reticulare, a unui vas retinian și a petelor de hemoragie intraretiniană. Credit: Rhegmatogenous Retinal Detachment Eye Rounds by Jesse Vislisel, MD.
(Faceți clic pe imagine pentru o rezoluție mai mare)
 |
 |
|---|
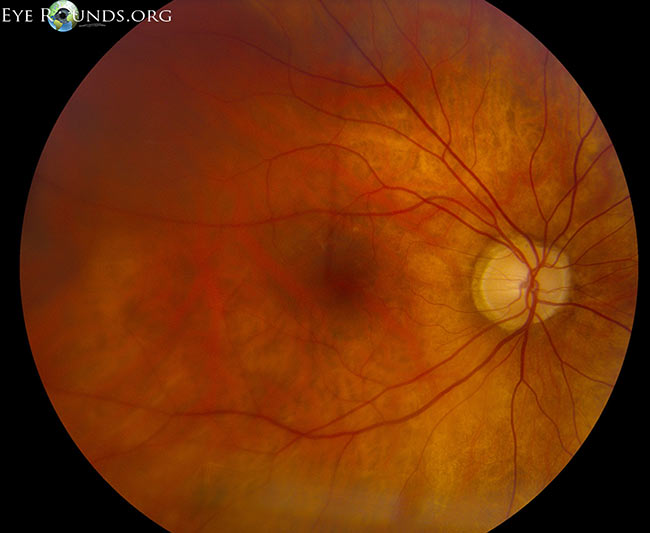
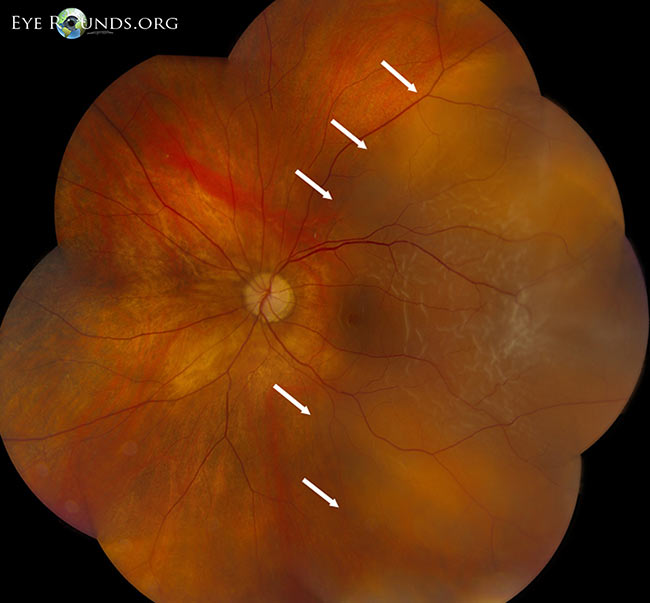
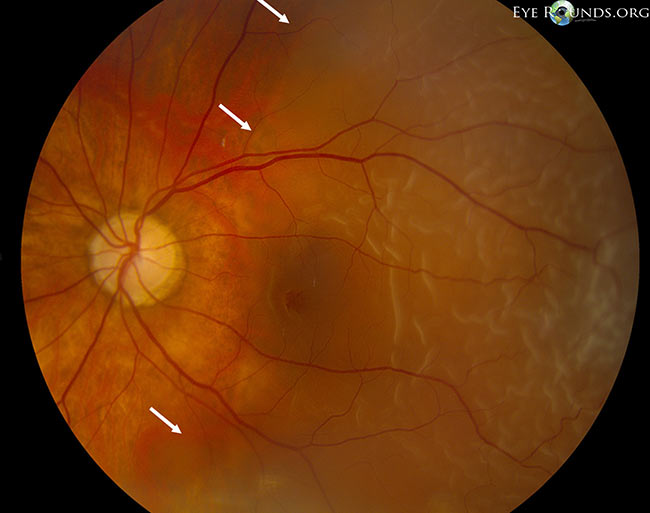
Figura 5: Montaj cu mărire mică, dezlipire de retină maculară reagmatogenă (temporal față de săgețile albe). Credit: Retinal Detachment Eye Rounds by Eric Chin, MD.
(Faceți clic pe imagine pentru o rezoluție mai mare)
 |
 |
 |
|---|
Hemoragie vitreoasă:
Un PVD hemoragic (i.adică hemoragia vitrosului secundară unei PVD) poate apărea în aproximativ 7,5% din PVD. Aceasta apare atunci când un vas de sânge retinian este rupt în timpul separării vitrosului. Riscul de a avea o ruptură retiniană subiacentă crește la aproape 70% în cazul unei PVD hemoragice. Simptomele unei PVD hemoragice pot include o scădere mai semnificativă a vederii, secundară sângelui dispersat în toată cavitatea vitreană.
Recomandări:
Dacă cineva experimentează simptome similare cu cele ale pacientului de mai sus (de exemplu, apariția bruscă a multor flotoare noi și/sau flash-uri luminoase), se recomandă ca pacientul să fie supus unei examinări cu fund de ochi dilatat cu examinare completă cu deprimare sclerală la 360 de grade în termen de 12-24 de ore. Examinatorul ar trebui să fie un medic oftalmolog care se simte încrezător în examinarea retinei periferice, deoarece de obicei aici își au originea rupturile și detașările de retină. Examinatorul va examina probabil ambii ochi cu atenție, chiar și ochiul asimptomatic, pentru a se asigura că nu există nicio patologie. De multe ori, existența unei rupturi la un ochi poate sugera o predispoziție pentru a avea rupturi suplimentare sau patologie retiniană la același ochi sau la ochiul contralateral. Dacă se găsește o ruptură retiniană izolată, se va recomanda probabil demarcarea cu laser. În cazul în care este prezentă o dezlipire de retină, se justifică trimiterea imediată la un specialist în retină.
În cazul în care se constată o PVD acută în evoluție fără rupturi sau desprinderi de retină, se recomandă în mod obișnuit efectuarea unei examinări ulterioare cu deprimare sclerală aproximativ o lună mai târziu. Urmărirea variază în funcție de severitate, simptome și alți factori de risc. Dacă PVD este hemoragică sau dacă la examinare sunt prezente alte semne mai îngrijorătoare, examinatorul poate recomanda o urmărire la intervale mai frecvente. Deși nu există măsuri de prevenire, în general se recomandă ca pacientul să evite efortul intens, ridicarea sau aplecarea în cadrul unei PVD acute cu hemoragie vitrală, astfel încât sângele din cavitatea vitrală să se poată depune în partea inferioară, departe de centrul vederii. Ridicarea capului patului va permite gravitației să așeze sângele în partea inferioară, în afara axei vizuale. Pacienții își pot continua medicația pentru subțierea sângelui, deoarece nu există dovezi că întreruperea agenților antiplachetarieni sau anticoagulanți accelerează recuperarea hemoragiei vitreene.
Când să apelați la medicul oftalmolog:
După examinarea inițială, simptomele pot persista, dar se speră că se diminuează cu timpul. Urmărirea la o lună este de obicei adecvată, cu excepția unor simptome noi sau în schimbare. Simptomele care ar necesita un examen de urmărire mai urgent, includ multe și noi flotoare minuscule (ca niște “țânțari” sau “ardei”) în vedere, flash-uri noi sau cu frecvență crescută în vedere sau o nouă nuanță sau perdea de întuneric în câmpul vizual.
|
Detașamentul vitros posterior acut (PVD) |
|
|
Factori de risc |
Vârstă înaintată (deceniile 5 și 7 de viață) |
|
Simptome |
Fotopsii (sclipiri de lumină), în general unilaterale |
|
Examinare |
Examenul fundului de ochi dilatat cu o depresiune sclerală de 360 de grade pentru a evalua prezența rupturilor sau a desprinderilor de retină. |
|
Tratament |
Nu se justifică niciun tratament pentru o PVD izolată |
|
Complicații |
Hemoragie vită |
|
Suspendare |
Refaceți examenul fondului de ochi dilatat în termen de 4-6 săptămâni pentru o situație necomplicată, PVD non-hemoragică, mai devreme dacă este necesar. |
- Hayreh SS, Jonas JB. Dezlipirea vitreană posterioară: corelații clinice. Ophthalmologica 2004;218:333-43.
- Hollands H, Johnson D, Brox AC et al. Floaters și flash-uri cu debut acut: este acest pacient la risc de dezlipire de retină? JAMA 2009;302:2243-9.
- Margo CE, Harman LE. Dezlipirea vitreană posterioară: Cum să abordăm floaters și lumini intermitente cu debut brusc. Postgrad Med 2005;117:37-42.
- Ryan SJ. Ryan: Retina, ed. a 5-a. Saunders/Elsevier. 2012. 2012.
- Sarrafizadeh R, Hassan TS, Ruby AJ et al. Incidența dezlipsei de retină și rezultatul vizual la ochii care prezintă o separare a vitrosului posterior și o hemoragie vitroasă densă care ascunde fundul de ochi. Ophthalmology 2001;108:2273-8.
- Hikichi T, Yoshida A. Time course of development of posterior vitreous detachment in the fellow eye after development in the first eye. Ophthalmology 2004;111:1705-7.
- Akiba J. Prevalența detașării vitreului posterior în miopia mare. Ophthalmology 1993;100:1384-8.
Suggested Citation Format
Gauger E, Chin EK, Sohn EH. Sinerezisul vitros: An Impending Posterior Vitreous Detachment (PVD). Oct 16, 2014; Disponibil la: http://EyeRounds.org/cases/196-PVD.htm