Por favor, consulte la sección 4c, Igualdad, Equidad y Política del sitio web para obtener más detalles.
Algunas definiciones para recordar:
Igualdad = igualdad
Desigualdad = desigual
Equidad = imparcialidad
Inequidad = injusto
Desigualdades en la atención sanitaria
Los intentos de reducir las desigualdades sanitarias constituyen una parte importante de la política sanitaria reciente y actual del Reino Unido. Se centran en gran medida en la reducción de las desigualdades geográficas (variaciones) en los resultados y la prestación sanitaria, así como en las desigualdades relativas a los distintos grupos de la sociedad.
La ley de la atención inversa afirma que la disponibilidad de una buena atención médica tiende a variar de forma inversa a la necesidad de la misma en la población atendida.
Las desigualdades sanitarias son endémicas en la sociedad. El lugar de nacimiento de una persona influye en la duración de su vida. Tras la publicación del Plan del NHS (2000), el gobierno del Reino Unido introdujo un objetivo nacional destinado a reducir las desigualdades en materia de salud mediante la reducción de la brecha de las desigualdades en materia de salud, medida por la esperanza de vida y la mortalidad infantil.
La Ley de Atención Sanitaria y Social de Inglaterra de 2012 introdujo, por primera vez, obligaciones legales para reducir las desigualdades en materia de salud, con obligaciones específicas impuestas a los grupos de comisión clínica (CCG) y al NHS de Inglaterra .
Estas organizaciones deben tener en cuenta la necesidad de reducir las desigualdades entre los pacientes en el acceso y los resultados de los servicios sanitarios y garantizar que los servicios se presten de forma integrada cuando esto pueda reducir las desigualdades en materia de salud.
Las variaciones en la práctica de la atención sanitaria se producen a muchos niveles, desde el profesional individual hasta la organización sanitaria y el país. Algunas variaciones están justificadas en función de las preferencias del paciente o de la enfermedad subyacente, mientras que otras no lo están. Éstas pueden clasificarse como variaciones injustificadas y se dividen en 3 tipos:
- Atención eficaz: la evidencia clínica apoya los diferentes tratamientos
- Atención sensible a las preferencias: cuando existen opciones de tratamiento alternativas válidas y las variaciones se deben a que los pacientes ejercen su elección
- Atención sensible a la oferta: las variaciones reflejan la diferente disponibilidad de enfoques de tratamiento alternativos.
La medición de las desigualdades en salud puede lograrse mediante:
- La medición de las necesidades de salud (medición de la demanda a través de la evaluación de las necesidades de salud – véase la sección “Evaluación participativa de las necesidades”)
- La medición del acceso a la atención sanitaria (medición de la oferta – véase la sección “Medidas de la oferta y la demanda”) el uso de la atención sanitaria, por ejemplo, los ingresos evitables, las barreras para el ingreso, por ejemplo, las listas de espera, las percepciones de los pacientes, etc.p. ej. listas de espera, percepción de los pacientes sobre la prestación de asistencia sanitaria
- Medición de la calidad de la asistencia sanitaria (véase el apartado “Principios de evaluación”).
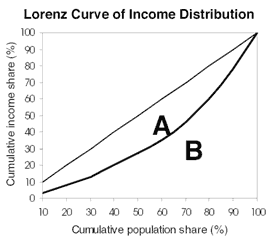
El coeficiente de Gini adaptado del Banco Mundial, 2008
El coeficiente de Gini de la desigualdad es una medida de desigualdad comúnmente citada y se muestra mediante una curva de Lorenz de la distribución de los ingresos. La curva de Lorenz (B) traza la parte de la renta acumulada de la que disfruta la parte relativa de la población: en la curva que se muestra a continuación, el 40% de la población obtiene el 20% de la renta total. La curva (A) es la línea de igualdad total por la que el 40% de la población obtiene el 40% de la renta total. La diferencia entre las dos curvas, el coeficiente de Gini, indica el grado de desigualdad de la distribución. Un coeficiente de 0 refleja la igualdad total, mientras que 1 indica la desigualdad total.
Equidad en la asistencia sanitaria
Muchos factores influyen en la salud, incluidos los factores genéticos, lo que significa que la igualdad total de la salud nunca es alcanzable. La equiparación de la salud puede considerarse paternalista porque no permite las preferencias individuales, como la elección de fumar. La teoría formal de Aristóteles sobre la justicia distributiva distingue entre la equidad vertical y la horizontal: la equidad horizontal se refiere a la equidad entre las personas con las mismas necesidades de atención sanitaria, mientras que la equidad vertical se refiere a las personas con necesidades desiguales que deben recibir una atención sanitaria diferente o desigual.
i) Equidad vertical – es el tratamiento desigual de los desiguales y puede justificarse sobre la base de factores moralmente relevantes, sin embargo, los factores moralmente irrelevantes no deben ser la base para emplear la equidad vertical:
|
Factores moralmente relevantes: Necesidad |
Factores moralmente irrelevantes: Edad/sexo* |
*salvo que la capacidad de beneficiarse dependa de estos factores
ii) Equidad horizontal – trato igualitario a los iguales
Es decir, la equidad vertical puede justificarse en la asistencia sanitaria si se aplican factores moralmente relevantes. Sin embargo, los factores moralmente irrelevantes no son motivo para justificar la equidad vertical.
Los comisarios de la asistencia sanitaria se enfrentan constantemente a decisiones relativas a la equidad, en gran medida como resultado de la necesidad de priorizar y, en última instancia, racionar la asistencia sanitaria para ajustarse a las restricciones presupuestarias. La práctica habitual hoy en día es que los comisarios apliquen políticas de establecimiento de prioridades para la distribución justa de los recursos sanitarios, basadas en gran medida en la distinción entre factores moralmente relevantes e irrelevantes. Sin embargo, no todas las decisiones morales satisfacen a todos y, por lo tanto, cualquier proceso de toma de decisiones en relación con el establecimiento de prioridades debe consistir en lograr el consenso y la coherencia, más que en lograr necesariamente la respuesta correcta.
- Tudor Hart J, 1971. The inverse care law, Lancet 696, pp405-12
- https://www.england.nhs.uk/wp-content/uploads/2015/12/hlth-inqual-guid-c…
- Pencheon et al. Oxford Handbook of Public Health practice, 2ª edición, capítulo 6, p461.
- www.worldbank.org
- Wonderling et al, Introduction to Health Economics, OUP 2005