US Pharm. 2012;37(6):26-29.
Kronisk njursjukdom (CKD) definieras som en bestående njurskada som åtföljs av en minskning av den glomerulära filtrationsgraden (GFR) och förekomst av albuminuri. Förekomsten av CKD har stadigt ökat under de senaste två decennierna och rapporterades påverka över 13 % av den amerikanska befolkningen 2004.1 År 2009 klassificerades mer än 570 000 personer i USA som personer med njursjukdom i slutstadiet (ESRD), inklusive nästan 400 000 dialyspatienter och mer än 17 000 transplantatmottagare.2 En patient bedöms ha ESRD när han eller hon behöver ersättningsbehandling, inklusive dialys eller njurtransplantation. Ökningen av förekomsten av CKD kan tillskrivas en åldrande befolkning och ökningen av högt blodtryck (HTN), diabetes och fetma inom den amerikanska befolkningen. CKD är förknippat med en mängd komplikationer, bland annat elektrolytobalans, mineral- och benstörningar, anemi, dyslipidemi och högt blodtryck. Det är väl känt att CKD är en riskfaktor för kardiovaskulär sjukdom och att ett minskatGFR och albuminuri är oberoende av varandra förknippade med en ökning av kardiovaskulär dödlighet och dödlighet av alla orsaker.3,4
HTN har rapporterats förekomma hos 85-95 % av patienter med CKD (stadie 3-5).5 Förhållandet mellan HTN och CKD är cykliskt till sin natur. Okontrollerad HTN är en riskfaktor för att utveckla CKD, är förknippad med en snabbare progression av CKD och är den näst viktigaste orsaken till ESRD i USA.6,7 Samtidigt kan progressiv njursjukdom förvärra okontrollerad HTN på grund av volymexpansion och ökat systemiskt kärlmotstånd.Flera riktlinjer diskuterar betydelsen av att sänka blodtrycket (BP) för att bromsa progressionen av njursjukdom och minska kardiovaskulärmorbiditet och mortalitet.8-10 För att uppnå och bibehålla en adekvat blodtryckskontroll kräver de flesta patienter med CKD dock kombinationer av blodtryckssänkande medel; ofta kan upp till tre eller fyra läkemedelsklasser behöva användas.11
Patofysiologi
Hypertoni är en av de främsta orsakerna till CKD på grund av de skadliga effekter som ett ökat blodtryck har på njurarnas kärlsystem.Ett långvarigt, okontrollerat, högt blodtryck leder till ett högt intraglomerulärt tryck, vilket försämrar den glomerulära filtreringen.12,13 Skador på glomeruli leder till en ökad proteinfiltrering, vilket resulterar inormalt ökade mängder protein i urinen (mikroalbuminuri eller proteinuri).12,13 Mikroalbuminuri är en presentation av små mängder albumin i urinen och är ofta det första tecknet påCKD. Proteinuri (protein-till-kreatininförhållande ≥200 mg/g) utvecklas när CKD fortskrider och är förknippad med en dålig prognos för både njursjukdom och CVD.3,4,14
Som tidigare diskuterats är förhållandet mellan CKD och HTN cykliskt, eftersom CKD kan bidra till eller orsaka HTN. Förhöjt blodtryck leder till skador på blodkärlen i njurarna och i hela kroppen. Denna skada försämrar njurens förmåga att filtrera vätska och avfall från blodet, vilket leder till en ökning av vätskevolymen i blodet – och därmed till en ökning av blodtrycket.
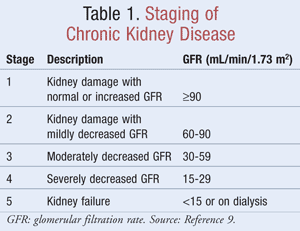
Staging av CKD
Den uppskattade GFR, som hjälper klinikerna att avgöra hur väl njurarna filtrerar avfallet, används vid stadieindelningen av CKD. National Kidney Foundation definierar CKD som antingen njurskada, identifierad genom markörer i urin eller blod eller genom avbildning, med eller utan förändringar i GFR, eller ett GFR <60 ml/min/1,73 m2 under minst tre månader9 . I TABELL 1 visas de kriterier för stadieindelning som fastställts i riktlinjerna för Kidney Disease Outcomes Quality Initiative (K/DOQI).9
Terapins mål
Patienter med icke-diabetisk och diabetisk CKD bör ha ett mål för blodtrycket på <130/80 mmHg.8-10I slutändan är skälet till att sänka blodtrycket hos alla patienter med CKD att minska både njur- och kardiovaskulär morbiditet och mortalitet.Att bibehålla kontroll av blodtrycket och minimera proteinuri hos patienter med CKD och HTN är viktigt för att förebygga progression av njursjukdom och utveckling eller försämring av CVD.8,9
Nyare litteratur tyder på att mål för blodtrycket vid diabetisk och icke-diabetisk CKD kan behöva individualiseras baserat på förekomsten av proteinuri. Vissa prövningar har inte kunnat visa en minskning av kardiovaskulära eller njurutfall hos diabetiska och icke-diabetiska patienter med CKD när ett mål för blodtrycket på <130/80 mmHg uppnås jämfört med en sänkning av blodtrycket till <140/90 mmHg.15,16 Patienter med proteinuri löper dock mindre risk att drabbas av försämrad njurfunktion, njursvikt eller dödsfall när det lägre målet för blodtrycket uppnås.15,17Det är troligt att framtida riktlinjer kan inkludera ett lägre mål för blodtrycket,<130/80 mmHg, för patienter med proteinuri, men behålla ett mål på<140/90 mmHg för patienter utan proteinuri.
Behandling
Agenter som inte bara sänker blodtrycket utan också minskar proteinuri rekommenderas som förstahandsbehandling för de flesta patienter med CKD ochHTN; data tyder på att det kan finnas betydande fördelar på lång sikt när det gäller både kardiovaskulära och njurutfall när proteinuri minskar.9Flera klasser av antihypertensiva medel kan ha en roll i behandlingen av CKD och HTN. Medel som är inriktade på therenin-angiotensin-aldosteronsystemet (RAAS), t.ex. angiotensin-converting enzyme (ACE-hämmare) eller angiotensinreceptorblockerare (ARB), betraktas i allmänhet som förstahandsalternativ för antihypertensiv behandling för denna patientpopulation.8,9,18 Tabell 2 ger vägledning om rekommenderade antihypertensiva medel för patienter med CKD med eller utan diabetes och med eller utan proteinuri.
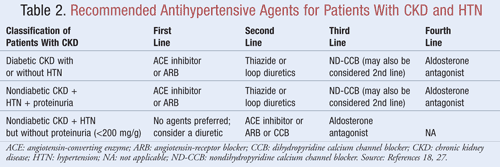
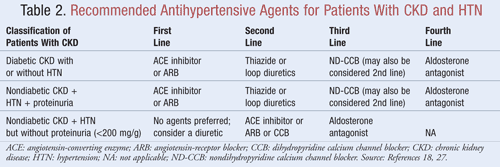
ACE-hämmare eller ARB:er: Studier har visat att antihypertensiva medel som är inriktade på renin-angiotensin-systemet förebygger njurförsämring i högre grad än andra medel, även när man uppnår liknande mål för blodtrycket.19 Dessa resultat hittades främst hos patienter med proteinuri, medan nyttan var mindre betydande för patienter utan proteinuri. Baserat på dessa resultat rekommenderar riktlinjernaACE-hämmare eller ARB-behandling som förstahandsbehandling för personer med diabetes eller personer med icke-diabetisk njursjukdom, HTN och proteinuri. Uppgifter tyder på att ACE-hämmare och ARB är lika effektiva när det gäller att sänka blodtrycket och minska proteinuri.20 En nyligen genomförd metaanalys tyder på att behandling med ACE-hämmare kan ge överlägsen nytta jämfört med ARB-behandling vid behandling av HTN på grund av en 10-procentig minskning av mortaliteten av alla orsaker.21 Dessa resultat fastställdes för patienter med HTN och gällde inte för patienter med ytterligare komorbiditeter, såsom CKD. Därför kommer valet av ett medel framför ett annat att bero på patientspecifika faktorer, t.ex. potentiella biverkningar och kostnader. Behandling med både en ACE-hämmare och en ARB rekommenderas inte, eftersom denna kombination har visat sig försämra njurfunktionen. Kombinationsbehandling med ACE-hämmare och ARB minskade inte den kardiovaskulära mortaliteten eller morbiditeten jämfört med monoterapi med en ACE-hämmare.20,21
ACE-hämmare och ARB:er tolereras i allmänhet väl. ACE-hämmare kan orsaka torrhosta, vilket tyvärr ofta kräver en ändring av behandlingen. ARB:er är inte förknippade med torrhosta. Angioödem är mycket sällsynt, men patienter som börjar med ACE-hämmare eller ARB bör informeras om de tecken och symtom som kan uppträda med angioödem.Informera patienterna om att angioödem är osannolikt, men om de upplever svullnad i ansiktet (ofta inklusive ögonlocken) och/eller extremiteter bör de avbryta behandlingen och omedelbart söka läkarvård.18
Thiazid vs. loopdiuretika: För patienter utan proteinuri har det inte klart fastställts vilken förstahandsbehandling som är att föredra, och andra medel, t.ex. en tiazid, kan övervägas. Patienter med CKD och HTN drabbas ofta av vätskeretention eller vätskeöverbelastning. Därför är diuretika ofta nödvändiga i deras behandlingsschema. Thiazider rekommenderas för patienter med CKD-steg 1 till 3 (GFR ≥30 mL/min) och har fastställts som effektiva medel för att minska blodtrycket och risken för hjärt-kärlsjukdom.22 Loop-diuretika rekommenderas för patienter med CKD-steg 4 eller 5 (GFR <30 mL/min), eftersom de har visat sig vara effektivare när det gäller att minska den extracellulära vätskevolymen hos patienter med kraftigt nedsatt GFR.18 Den långsiktiga effekten av loopdiuretika på kardiovaskulära utfall har dock inte klart fastställts.23
Thiaziddiuretika (klorthalidon, hydroklortiazid)och loopdiuretika (bumetanid, furosemid, torsemid) orsakar allahyperurikemi (ökad urinering). Denna ökade vätskeförlust kan leda till elektrolytobalans. Det är viktigt att patienter som står på dessa medel får sina elektrolyter övervakade för att säkerställa att de inte drabbas av elektrolytavvikelser som hyperkalemi eller hypomagnesemi. Ortostatisk hypotension kan förekomma som svar på alla antihypertensiva medel; den är dock vanlig med diuretika. Det är viktigt att ge råd till patienter som påbörjar diuretikabehandling om behovet av att resa sig långsamt från sittande eller liggande ställning.24,25
Kalciumkanalblockerare: Kalciumkanalblockerare (CCB) anses vara andra eller tredje linjens behandling vid behandling av HTN hos patienter med CKD.8,9 Medan det kanske inte finns någon skillnad i effekten på blodtryckssänkning mellannondihydropyridin CCB (ND-CCB; t.ex. diltiazem, verapamil) ochdihydropyridin CCB (t.ex, amlodipin, nifedipin) har ND-CCB visat sig minska proteinuri avsevärt, antingen när de används ensamma eller i kombination med en ACE-hämmare eller en ARB.26 På grund av deras potential att minska proteinuri, utöver deras antihypertensiva effekter, bör ND-CCB övervägas som andra eller tredje linjens behandling hos patienter med diabetisk CKD eller icke-diabetisk CKD med proteinuri. Dihydropyridin CCB:er kan användas som andrahandsmedel hos patienter med icke-diabetisk CKD utan proteinuri. Vanliga biverkningar är ödem och förstoppning med ND-CCBs (särskilt verapamil) och rodnad och perifert ödem med dihydropyridinagenter.18
Aldosteronantagonister: Aldosteron spelar en allvarligt skadlig roll i utvecklingen av CKD. Aldosteronreceptorantagonister (t.ex. spironolakton, eplerenon) kan ha en plats i CKD-behandlingen när blodtrycksmålen inte har uppnåtts med första och andra linjens behandling. Dessa medel har i humantrials visat sig ge en minskning av proteinuri när de läggs till en ACE-hämmare eller ARB.27,28
Aldosteronantagonister är kaliumsparande diuretika som ökar risken för hyperkalemi, särskilt om de tas tillsammans med en ACE-hämmare eller ARB. Det är viktigt att patienter som börjar med kaliumsparande diuretika får sina kaliumnivåer kontrollerade för att säkerställa att de inte får elektrolytavvikelser. Symtom på hyperkalemi är bland annat hjärtarytmi och allvarlig muskelsvaghet. tyvärr kan hyperkalemi uppträda asymtomatiskt, vilket understryker vikten av övervakning.18,27
Reninhämmare: Aliskiren är den enda reninhämmare som för närvarande finns på marknaden. Den är indicerad för behandling av HTN som monoterapi eller som kombinationsbehandling med valsartan. Nya data från ALTITUDE-studien har lett till kontraindikation av dess användning tillsammans med ACE-hämmare eller ARB:er hos patienter med diabetes eller nedsatt njurfunktion (GFR <60 ml/min) på grund av den ökade risken för nedsatt njurfunktion, hypotoni och hyperkalemi.29 Aliskiren kan övervägas om patienten inte kan ta en ACE-hämmare eller ARB:er; dess användning kan dock inte rekommenderas hos patienter med njurinsufficiens i stadium 4 eller 5.30
Beta-blockerare: Data som utvärderar effekten av betablockerare på utvecklingen av CKD och proteinuri är begränsade.27 Även om betablockerare inte ingår i tabell 2 kan dessa medel övervägas som andra eller tredje linjens behandling om patienten har en tvingande indikation för en betablockerare, t.ex. kranskärlssjukdom eller kronisk hjärtsvikt.18
Nonfarmakologiska rekommendationer
Kristallbehandling: Denna typ av terapi tar hänsyn till cirkadiska blodtrycksmönster och inför administration av antihypertensiva läkemedel med hänsyn till de dagliga mönstren, genom att avstå från att administrera alla antihypertensiva läkemedel på morgonen. Försök har visat att blodtryckskontrollen under 24 timmar har förbättrats hos patienter som får CCB på kvällen i stället för på morgonen.31,32 Ytterligare studier har visat att det finns fördelar med nattlig administrering av andra antihypertensiva läkemedel, t.ex. ACE-hämmare eller ARB.33,34 Kronoterapi kan vara motiverat att överväga för dem som inte kan uppnå sitt mål för blodtrycket när de administrerar alla antihypertensiva medel på morgonen. Om patienterna står på mer än två antihypertensiva medel kan det vara lämpligt att administrera två medel på morgonen och de ytterligare medlen på kvällen.
Livsstilsmodifiering: Ökad fysisk aktivitet, viktminskning och kostförändringar rekommenderas för alla patienter med HTN.8 Modifiering av livsstilen är en viktig del av behandlingen av HTN, oavsett om patienterna behöver läkemedel för att uppnå sitt blodtrycksmål eller inte. Dietary Approaches to Stop Hypertension (DASH) diet betonar en ökad konsumtion av frukt och grönsaker, införande av fettsnåla mejeriprodukter och magert protein samt en begränsning av mättade fetter. Denna måltidsplan har visat sig sänka det systoliska blodtrycket avsevärt, nästan lika mycket som den minskning som uppnås med antihypertensiv monoterapi.35 Dessutom har det konstaterats att ett minskat natrium- och alkoholintag är en effektiv åtgärd för att sänka blodtrycket.8Att inleda dessa hälsosamma kostvanor samtidigt som man ökar den dagliga aktiviteten ökar nyttan av antihypertensiv behandling och kan spela en viktig roll när det gäller att uppnå BP-målen.
Sammanfattning
Det inbördes förhållandet mellan CKD och HTN leder till att man ytterligare betonar vikten av att uppnå BP-kontroll och minska proteinuri, om sådan finns. Medel som minskar proteinuri utöver BP är i allmänhet förstahandsval, men patienterna kan ofta behöva tre till fyra antihypertensiva medel för att uppnå sina mål och minimera sin risk för CVD och ESRD. Dessutom bör man alltid överväga att ändra en hälsosam livsstil som en viktig del av alla antihypertensiva behandlingar.
1. Coresh J, Selvin E, Stevens LA, et al. Prevalens av kronisk njursjukdom i USA. JAMA. 2007;298:2038-2047.
2. Collins AJ, Foley RN, Chavers B, et al. U.S. renal data system 2011 annual data report. Am J Kidney Dis. 2012;59(suppl 1):evii.
3. Matsushita K, van der Velde M, Astor BC, et al.Association of estimated glomerular filtration rate and albuminuria withall-cause and cardiovascular mortality in general population cohorts: acollaborative meta-analysis. Lancet. 2010;375:2073-2081.
4. Rashidi A, Sehgal AR, Rahman M, O’Connor AS. Fallet att kronisk njursjukdom, diabetes mellitus och hjärtinfarkt är likvärdiga riskfaktorer för kardiovaskulär dödlighet hos patienter som är äldre än 65 år. Am J Cardiol. 2008;102:1668-1673.
5. Rao MV, Qiu Y, Wang C, Bakris G. Hypertoni och CKD: Kidney Early Evaluation Program (KEEP) och National Health and NutritionExamination Survey (NHANES), 1999-2004. Am J Kidney Dis. 2008;51(suppl 2):S30-S37.
6. Botdorf J, Chaudhary K, Whaley-Connell A. Hypertension in cardiovascular and kidney disease. Cardiorenal Med. 2011;1:183-192.
7. Segura J, Ruilope L. Hypertension in moderate-to-severe nondiabetic CKD patients. Adv Chronic Kidney Dis. 2011;18:23-27.
8. Chobanian AV, Bakris GL, Black HR, et al. The seventhreport of the Joint National Committee on Prevention, Detection,Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA. 2003;289:2560-2572.
9. National Kidney Foundation. K/DOQI kliniska riktlinjer för kronisk njursjukdom: utvärdering, klassificering och stratifiering. Am J Kidney Dis. 2002;39(suppl 1):S1-S266.
10. American Diabetes Association. Standards of medical care in diabetes-2012. Diabetes Care. 2012;35(suppl 1):S1-S63.
11. Bakris GL, Williams M, Dworkin L, et al. Bevarande av njurfunktionen hos vuxna med högt blodtryck och diabetes: en konsensusstrategi. National Kidney Foundation Hypertension and Diabetes ExecutiveCommittees Working Group. Am J Kidney Dis. 2000;36:646-661.
12. Keane WF, Eknoyan G. Proteinuria, albuminuria, risk, assessment, detection, elimination (PARADE): a position paper for the National Kidney Foundation. Am J Kidney Dis. 1999;33:1004-1010.
13. Yoshioka T, Rennke HG, Salant DJ, et al. Roll av ett onormalt högt transmuralt tryck i den permselektiva defekten i den glomerulära kapillärväggen: en studie av tidig passiv Heymannnefrit. Circ Res. 1987:61:531-538.
14. Sarnak M, Levey A, Schoolwerth A, et al. Kidneyisease as a risk factor for the development of cardiovascular disease: astatement from the American Heart Association Councils on Kidney inCardiovascular Disease, High Blood Pressure Research, ClinicalCardiology, and Epidemiology and Prevention. Circulation. 2003;108:2154-2169.
15. Upadhyay A, Earley A, Haynes SM, Uhlig K. Systematicreview: blood pressure target in chronic kidney disease and proteinuriaas an effect modifier. Ann Intern Med. 2011;154:541-548.
16. Cushman C, Evan GW Byington RP, et al. The ACCORDstudy group. Intensiv blodtryckskontroll vid typ 2-diabetesmellitus. N Engl J Med. 2010;363:1575-1585.
17. Brenner BM, Cooper ME, De Zeeuw D, et al. Effekter av losartan på njur- och kardiovaskulära resultat vid typ 2-diabetes och nefropati. N Engl J Med. 2001;345:861-869.
18. Kidney Disease Outcomes Quality Initiative (K/DOQI).K/DOQI clinical practice guidelines on hypertension and antihypertensiveagents in chronic kidney disease. Am J Kidney Dis. 2004;43(suppl 1):S1-S290.
19. Remuzzi G, Chiurchiu C, Ruggenenti P. Proteinuria predicting outcome in renal disease: nondiabetic nephropathies (REIN). Kidney Int Suppl. 2004;66:S90-S96.
20. Sharma P, Blackburn RC, Parke CL, et al. angiotensinkonverterande enzymhämmare och angiotensinreceptorblockerare för vuxna med tidig (stadium 1-3) icke-diabetisk kronisk njursjukdom. Cochrane Database Syst Rev. 2011;(10):CD007751.
21. van Vark LC, Bertrand M, Akkerhuis KM, et al.Angiotensin-converting enzyme inhibitors reduce mortality inhypertension: a meta-analysis of randomized clinical trials ofrenin-angiotensin-aldosterone system inhibitors involving 158,998patients. Eur Heart J. 2012 Apr 17; Epub ahead of print.
22. Major outcomes in high-risk hypertensive patientsrandomized to angiotensin-converting enzyme inhibitor or calcium channelblocker vs. diuretic: the Antihypertensive and Lipid-Lowering Treatmentto Prevent Heart Attack Trial (ALLHAT). JAMA. 2002;288:2981-2997.
23. Musini VM, Wright JM, Bassett K, Jauca CD. Blodtryckssänkande effekt av loopdiuretika vid primär hypertoni. Cochrane Database Syst Rev. 2009;(4):CD003825.
24. Microzide (hydroklortiazid orala kapslar) bipacksedel. Watson Pharma, Inc: Morristown, NJ; 2011.
25. Chlorthalidon orala tabletter bipacksedel. Mylan Pharmaceuticals, Inc: Morgantown, WV; 2006.
26. Bakris GL, Weir MR, Secic M, et al. Differentialeffects of calcium antagonist subclasses on markers of nephropathyprogression. Kidney Int. 2004;65:1991-2002.
27. Navaneethan SD, Nigwekar SU, Sehgal AR, et al. Aldosteronantagonister för att förhindra utvecklingen av kronisk njursjukdom. Clin J Am Soc Nephrol. 2009;4:542-551.
28. Mehdi UF, Adams-Huet B, Raskin P, et al. Tillägg avangiotensinreceptorblockad eller mineralokortikoidantagonism till maximal hämning avangiotensinkonverterande enzym vid diabetisk nefropati. J Am Soc Nephrol. 2009;20:2641-2650.
29. Aliskireninnehållande läkemedel: Meddelande om läkemedelssäkerhet – ny varning och kontraindikation. MedWatch.April 20, 2012.www.fda.gov/Safety/MedWatch/SafetyInformation/SafetyAlertsforHumanMedicalProducts/ucm301120.htm?source=govdelivery;4/20/2012.Accessed May 1, 2012.
30. Trimarchi H. Aliskirens roll vid blodtryckskontroll och renoprotektion. Int J Nephrol Renovasc Dis. 2011;4:41-48.
31. Portaluppi F, Vergnani L, Manfredini R, et al. tidsberoende effekt av isradipin på nattlig hypertoni inchronic njursvikt. Am J Hypertens. 1995;8:719-726.
32. Hermida RC, Calvo C, Ayala DE, et al. Dos- och tidsberoende effekter av nifedipin GITS på det ambulatoriska blodtrycket hos hypertoniker. Chronobiol Int. 2007;24:471-493.
33. Hermida RC, Ayala DE. Kronoterapi med denangiotensinkonverterande enzymhämmaren ramipril vid essentiell hypertoni: förbättrad blodtryckskontroll med dosering vid sänggåendet. Hypertoni. 2009;54:40-46.
34. Hermida RC, Calvo C, Ayala DE, et al. Administrationstidsberoende effekter av valsartan på det ambulatoriska blodtrycket hos personer med högt blodtryck. Hypertension. 2003;42:283-290.
35. Sacks FM, Svetkey LP, Vollmer WM, et al. Effekter på blodtrycket av minskat natrium i kosten och DASH-dieten (Dietary Approaches to Stop Hypertension). DASH-Sodium Collaborative Research Group.N Engl J Med. 2001;344:3-10.