US Pharm. 2012;37(6):26-29.
Chronische nierziekte (CKD) wordt gedefinieerd als aanhoudende nierschade die gepaard gaat met een verlaging van de glomerulaire filtratiesnelheid (GFR) en de aanwezigheid van albuminurie. De prevalentie van CKD is de afgelopen twee decennia gestaag toegenomen en in 2004 zou meer dan 13% van de bevolking van de VS lijden aan CKD.1 In 2009 werd bij meer dan 570.000 mensen in de Verenigde Staten vastgesteld dat zij een eindstadium van de nierziekte (ESRD) hadden, waaronder bijna 400.000 dialysepatiënten en meer dan 17.000 ontvangers van een transplantatie.2 Vastgesteld wordt dat een patiënt ESRD heeft wanneer hij of zij vervangende therapie nodig heeft, waaronder dialyse of niertransplantatie. De stijging van de incidentie van CKD wordt toegeschreven aan de vergrijzing van de bevolking en de toename van hypertensie (HTN), diabetes en obesitas onder de Amerikaanse bevolking. CKD wordt geassocieerd met een groot aantal complicaties waaronder elektrolytische onevenwichtigheden, mineraal- en botstoornissen, anemie, dyslipidemie en HTN. Het is bekend dat CKD een risicofactor is voor cardiovasculaire aandoeningen (CVD), en dat een verlaagdeGFR en albuminurie onafhankelijk geassocieerd zijn met een toename van de cardiovasculaire en all-cause mortaliteit.3,4
HTN komt naar verluidt voor bij 85% tot 95% van de patiënten met CKD (stadia 3-5).5 De relatie tussen HTN en CKD is cyclisch van aard. Ongecontroleerde HTN is een risicofactor voor het ontwikkelen van CKD, wordt geassocieerd met een snellere progressie van CKD, en is de tweede belangrijkste oorzaak van ESRD in de VS.6,7 Ondertussen kan progressieve nierziekte ongecontroleerde HTN verergeren door volume-expansie en verhoogde systemische vasculaire weerstand.Meerdere richtlijnen bespreken het belang van het verlagen van de bloeddruk om de progressie van nierziekte te vertragen en cardiovasculaire morbiditeit en mortaliteit te verminderen.8-10 Om een adequate bloeddrukbeheersing te bereiken en te behouden, hebben de meeste patiënten met CKD echter combinaties van antihypertensiva nodig; vaak moeten tot drie of vier medicatieklassen worden gebruikt.11
Pathofysiologie
Hypertensie is een van de belangrijkste oorzaken van CKD vanwege de schadelijke effecten die een verhoogde bloeddruk heeft op de niervasculatuur.Langdurige, ongecontroleerde, hoge bloeddruk leidt tot een hoge intraglomerulaire druk, waardoor de glomerulaire filtratie wordt aangetast.12,13 Beschadiging van de glomeruli leidt tot een toename van de eiwitfiltratie, wat resulteert in een normaal verhoogde hoeveelheid eiwit in de urine (microalbuminurie of proteïnurie).12,13 Microalbuminurie is de presentatie van kleine hoeveelheden albumine in de urine en is vaak het eerste teken van CKD. Proteïnurie (eiwit-creatinine ratio ≥200 mg/g) ontwikkelt zich naarmate CKD voortschrijdt, en wordt geassocieerd met een slechte prognose voor zowel nieraandoeningen als CVD.3,4,14
Zoals eerder besproken, is de relatie tussen CKD en HTN cyclisch, aangezien CKD kan bijdragen aan HTN of deze kan veroorzaken. Een verhoogde bloeddruk leidt tot beschadiging van de bloedvaten in de nier en in het hele lichaam. Deze schade vermindert het vermogen van de nier om vocht en afvalstoffen uit het bloed te filteren, wat leidt tot een toename van het vochtvolume in het bloed, waardoor de bloeddruk toeneemt.
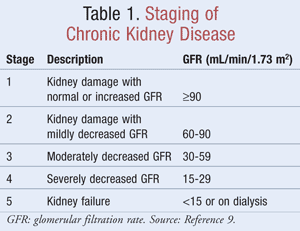
Stagering van CKD
De geschatte GFR, die artsen helpt te bepalen hoe goed de nieren afvalstoffen filteren, wordt gebruikt bij de staging van CKD. De National Kidney Foundation definieert CKD als ofwel nierschade, vastgesteld aan de hand van markers in de urine of het bloed of door beeldvorming, met of zonder veranderingen in de GFR, ofwel een GFR <60 mL/min/1,73 m2 gedurende minimaal 3 maanden.9 In tabel 1 staan de stageringscriteria zoals bepaald door de richtlijnen van het Kidney Disease Outcomes Quality Initiative (K/DOQI).9
Goals of Therapy
Patiënten met niet-ondiabetische en diabetische CKD moeten een BP-doelstelling hebben van <130/80 mmHg.8-10Uiteindelijk is de beweegreden voor het verlagen van de bloeddruk bij alle patiënten met CKD het verminderen van zowel de nier- als de cardiovasculaire morbiditeit en mortaliteit.Het onder controle houden van de bloeddruk en het minimaliseren van proteïnurie bij patiënten met CKD en HTN is essentieel voor het voorkomen van de progressie van nieraandoeningen en de ontwikkeling of verergering van CVD.8,9
Recente literatuur suggereert dat bloeddrukdoelstellingen bij diabetische en niet-diabetische CKD mogelijk geïndividualiseerd moeten worden op basis van de aanwezigheid van proteïnurie. Sommige onderzoeken hebben geen reductie in cardiovasculaire of renale uitkomsten aangetoond bij diabetische en niet-diabetische patiënten met CKD wanneer een bloeddrukdoel van <130/80 mmHg wordt bereikt in vergelijking met het verlagen van de bloeddruk tot <140/90 mmHg.15,16 Patiënten met proteïnurie hebben echter minder kans op een afname van de nierfunctie, nierfalen of overlijden wanneer het lagere bloeddrukdoel wordt bereikt.15,17Het is waarschijnlijk dat toekomstige richtlijnen een lagere bloeddrukdoelstelling, <130/80 mmHg, zullen opnemen voor patiënten met proteïnurie, maar een doelstelling van<140/90 mmHg zullen handhaven voor patiënten zonder proteïnurie.
Behandeling
Geneesmiddelen die niet alleen de bloeddruk verlagen maar ook de proteïnurie verminderen, worden aanbevolen als eerstelijnstherapie voor de meeste patiënten met CKD enHTN; uit gegevens blijkt dat er aanzienlijke langetermijnvoordelen kunnen zijn voor zowel de cardiovasculaire als de renale resultaten wanneer de proteïnurie wordt verlaagd.9Verschillende klassen van antihypertensiva kunnen een rol spelen bij de behandeling van CKD en HTN. Middelen die zich richten op het therenine-angiotensine-aldosteronsysteem (RAAS), zoals ACE-remmers (angiotensine-converting enzyme) of ARB’s (angiotensinereceptorblokkers), worden over het algemeen beschouwd als eerstelijns antihypertensivum voor deze patiëntenpopulatie.8,9,18 Tabel 2 bevat richtlijnen voor aanbevolen antihypertensiva voor patiënten met CKD met of zonder diabetes en met of zonder proteïnurie.
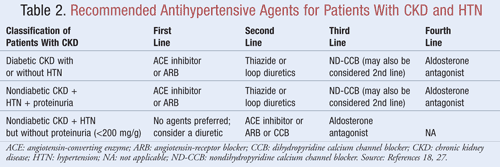
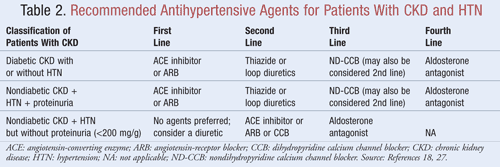
ACE-remmers of ARB’s: Uit onderzoek is gebleken dat antihypertensiva die zich richten op het renine-angiotensinesysteem, de achteruitgang van de nieren in sterkere mate voorkomen dan andere middelen, zelfs wanneer vergelijkbare bloeddrukdoelstellingen worden bereikt.19 Deze resultaten werden voornamelijk gevonden bij patiënten met proteïnurie, terwijl het voordeel minder groot was bij patiënten zonder proteïnurie. Op basis van deze bevindingen bevelen de richtlijnen een behandeling met ACE-remmers of ARB’s aan als eerstelijnsbehandeling voor mensen met diabetes of mensen die zich presenteren met een niet-diabetische nierziekte, HTN en proteïnurie. Uit gegevens blijkt dat ACE-remmers en ARB’s even effectief zijn in het verlagen van de bloeddruk en het verminderen van proteïnurie.20 Een recente meta-analyse suggereert dat ACE-remmertherapie mogelijk een beter effect heeft dan ARB-therapie voor de behandeling van HTN door een 10% lagere mortaliteit door alle oorzaken.21 Deze resultaten werden bepaald voor patiënten met HTN en waren niet van toepassing op patiënten met bijkomende comorbiditeiten zoals CKD. Daarom zal de keuze voor het ene middel boven het andere afhangen van patiëntspecifieke factoren zoals mogelijke neveneffecten en kosten. Behandeling met zowel een ACE-remmer als een ARB wordt niet aanbevolen, omdat is aangetoond dat deze combinatie de nierfunctie verslechtert. Combinatietherapie met ACE-remmers en ARB’s heeft de cardiovasculaire mortaliteit of morbiditeit niet verminderd in vergelijking met monotherapie met een ACE-remmer.20,21
ACE-remmers en ARB’s worden over het algemeen goed verdragen. ACE-remmers kunnen een droge hoest veroorzaken, wat helaas vaak een wijziging van de therapie vereist. ARB’s worden niet in verband gebracht met droge hoest. Angio-oedeem is zeer zeldzaam; patiënten die ACE-remmers of ARB’s gaan gebruiken, moeten echter worden geïnformeerd over de tekenen en symptomen die zich met angio-oedeem kunnen presenteren.Informeer patiënten dat angio-oedeem onwaarschijnlijk is, maar als zij zwellingen in hun gezicht (vaak inclusief de oogleden) en/of ledematen ervaren, moeten zij de behandeling staken en onmiddellijk medische hulp inroepen.18
Thiazide vs. lusdiuretica: Voor patiënten zonder proteïnurie is niet duidelijk vastgesteld aan welke eerstelijnstherapie de voorkeur wordt gegeven; andere middelen, zoals een thiazide, kunnen worden overwogen. Patiënten met CKD en HTN hebben vaak last van vochtretentie of vochtoverbelasting. Als gevolg hiervan zijn diuretica vaak noodzakelijk in hun behandelingsregime. Thiaziden worden aanbevolen voor patiënten met CKD-stadium 1 tot 3 (GFR ≥ 30 mL/min) en zijn effectieve middelen gebleken voor bloeddrukverlaging en vermindering van het risico op CVD.22 Loopdiuretica worden aanbevolen voor patiënten met CKD-stadium 4 of 5 (GFR <30 mL/min), omdat is aangetoond dat zij effectiever zijn in het verminderen van het extracellulaire vochtvolume bij patiënten met een sterk verminderde GFR.18 Het langetermijneffect van lusdiuretica op cardiovasculaire uitkomsten is echter niet duidelijk vastgesteld.23
Thiazidediuretica (chloortalidon, hydrochloorthiazide) en lusdiuretica (bumetanide, furosemide, torsemide) veroorzaken allemaal hyperurikemie (toegenomen urinelozing). Deze toename van vochtverlies kan leiden tot een verstoring van het elektrolytenevenwicht. Het is belangrijk dat patiënten die deze middelen gebruiken hun elektrolyten laten controleren om er zeker van te zijn dat zij geen elektrolytafwijkingen zoals hyperkaliëmie of hypomagnesiëmie krijgen. Orthostatische hypotensie kan optreden als reactie op alle antihypertensiva; het komt echter vaak voor bij diuretica. Het is belangrijk om patiënten die met diuretica beginnen te adviseren langzaam vanuit een zittende of liggende positie op te staan.24,25
Calciumkanaalblokkers: Calciumkanaalblokkers (CCB’s) worden beschouwd als tweede- of derdelijns therapie bij de behandeling van HTN bij patiënten met CKD.8,9Hoewel er mogelijk geen verschil is in het effect op bloeddrukverlaging tussen niet-hydropyridine CCB’s (ND-CCB’s; bijv. diltiazem, verapamil) en wel-dihydropyridine CCB’s (bijv, amlodipine, nifedipine), is aangetoond dat ND-CCB’s proteïnurie aanzienlijk verminderen, hetzij wanneer zij alleen worden gebruikt, hetzij in combinatie met een ACE-remmer of een ARB.26 Vanwege hun vermogen om proteïnurie te verminderen, naast hun antihypertensieve effecten, moeten ND-CCB’s worden overwogen als tweede- of derdelijnsbehandeling bij patiënten met diabetische CKD of niet-diabetische CKD met proteïnurie. Dihydropyridine CCB’s kunnen als tweedelijnsmiddelen worden gebruikt bij patiënten met niet-diabetische CKD zonder proteïnurie. Veel voorkomende bijwerkingen zijn oedeem en constipatie bij ND-CCB’s (vooralverapamil) en flushing en perifeer oedeem bij dihydropyridine middelen.18
Aldosteronantagonisten: Aldosteron speelt een zeer nadelige rol bij de progressie van CKD. Aldosteronreceptorantagonisten (bv. spironolacton, eplerenon) kunnen een plaats krijgen in de rol van CKD-therapie wanneer bloeddrukdoelstellingen niet zijn bereikt met eerstelijns- en tweedelijnstherapie. Deze middelen hebben in humantrials een vermindering van proteïnurie laten zien wanneer ze worden toegevoegd aan een ACE-remmer of ARB.27,28
Aldosteronantagonisten zijn kaliumsparende diuretica, die het risico op hyperkaliëmie verhogen, vooral wanneer ze worden ingenomen met een ACE-remmer of een ARB. Het is belangrijk dat patiënten die kaliumsparende diuretica krijgen, hun kaliumspiegel laten controleren om er zeker van te zijn dat ze geen elektrolytafwijkingen krijgen. Symptomen van hyperkaliëmie zijn onder andere hartritmestoornissen en ernstige spierzwakte.Helaas kan hyperkaliëmie asymptomatisch verlopen, wat het belang van controle nog eens onderstreept.18,27
Renine-remmer: Aliskiren is de enige renineremmer die momenteel op de markt is. Het is geïndiceerd voor de behandeling van HTN als monotherapie of als combinatietherapie metvalsartan. Recente gegevens van het ALTITUDE-onderzoek hebben geleid tot de contra-indicatie van het gebruik met ACE-remmers of ARB’s bij patiënten met diabetes of nierinsufficiëntie (GFR <60 mL/min) vanwege het verhoogde risico op nierinsufficiëntie, hypotensie en hyperkaliëmie.29 Aliskiren kan worden overwogen als de patiënt geen ACE-remmer of ARB kan innemen; het gebruik ervan kan echter niet worden aanbevolen bij patiënten met nierinsufficiëntie in stadium 4 of 5.30
Bèta-blokkers: Gegevens die het effect van bètablokkers op de progressie van CKD en proteïnurie evalueren, zijn beperkt.27 Hoewel bètablokkers niet in tabel 2 zijn opgenomen, kunnen deze middelen als tweede- of derdelijnstherapie worden overwogen als de patiënt een dwingende indicatie voor een bètablokker heeft, zoals coronaire hartziekte of chronisch hartfalen.18
Nonfarmacologische aanbevelingen
Chronotherapie: Bij deze vorm van therapie wordt rekening gehouden met circadiane bloeddrukpatronen en wordt de toediening van antihypertensiva afgestemd op de dagelijkse patronen, waarbij wordt afgezien van toediening van alle antihypertensiva in de ochtend. Onderzoek heeft aangetoond dat de 24-uurs bloeddruk beter onder controle is bij patiënten die CCB’s ‘s avonds in plaats van ‘s ochtends toedienen.31,32 Daarnaast is in aanvullend onderzoek voordeel aangetoond van toediening van andere bloeddrukverlagende medicatie ‘s nachts, zoals ACE-remmers of ARB’s.33,34 Chronotherapie kan het overwegen waard zijn voor mensen die hun bloeddrukdoel niet kunnen bereiken wanneer alle bloeddrukverlagende middelen ‘s ochtends worden toegediend. Indien patiënten meer dan twee bloeddrukverlagende middelen gebruiken, kan het aangewezen zijn om twee middelen ‘s morgens toe te dienen en de bijkomende middelen ‘s avonds.
Lifestyle Modification: Verhoogde lichaamsbeweging, gewichtsverlies en dieetaanpassingen worden aanbevolen voor alle patiënten met HTN.8 Aanpassing van de levensstijl blijft een essentieel onderdeel van de therapie voor HTN, ongeacht of patiënten medicijnen nodig hebben om hun bloeddrukdoel te bereiken. Het DASH-dieet (Dietary Approaches to Stop Hypertension) benadrukt een verhoogde consumptie van fruit en groenten, magere zuivel en magere eiwitten, en een beperking van verzadigde vetten; van dit maaltijdplan is aangetoond dat het de systolische bloeddruk aanzienlijk verlaagt, bijna evenveel als de verlaging die wordt bereikt met antihypertensieve monotherapie.35 Daarnaast is vastgesteld dat het verlagen van de natrium- en alcoholinname een effectieve interventie is om de bloeddruk te verlagen.8Het initiëren van deze gezonde voedingsgewoonten terwijl de dagelijkse activiteit wordt verhoogd, vergroot het voordeel van antihypertensieve therapie en kan een essentiële rol spelen bij het bereiken van bloeddrukdoelstellingen.
Samenvatting
De onderlinge relatie tussen CKD en HTN leidt tot verdere benadrukking van het belang van het bereiken van bloeddrukbeheersing en het verminderen van proteïnurie, indien aanwezig. Middelen die naast bloeddruk ook proteïnurie verminderen zijn over het algemeen de eerste lijn, maar patiënten hebben vaak drie tot vier antihypertensiva nodig om hun doelen te bereiken en hun risico op CVD en ESRD te minimaliseren. Bovendien moeten gezonde leefstijlveranderingen altijd worden beschouwd als een vitaal onderdeel van elke antihypertensieve therapie.
1. Coresh J, Selvin E, Stevens LA, et al. Prevalence of chronic kidney disease in the United States. JAMA. 2007;298:2038-2047.
2. Collins AJ, Foley RN, Chavers B, et al. U.S. renal data system 2011 annual data report. Am J Kidney Dis. 2012;59(suppl 1):evii.
3. Matsushita K, van der Velde M, Astor BC, et al.Association of estimated glomerular filtration rate and albuminuria with all-cause and cardiovascular mortality in general population cohorts: acollaborative meta-analysis. Lancet. 2010;375:2073-2081.
4. Rashidi A, Sehgal AR, Rahman M, O’Connor AS. Chronische nierziekte, diabetes mellitus en myocardinfarct als gelijkwaardige risicofactoren voor cardiovasculaire mortaliteit bij patiënten ouder dan 65 jaar. Am J Cardiol. 2008;102:1668-1673.
5. Rao MV, Qiu Y, Wang C, Bakris G. Hypertension and CKD: Kidney Early Evaluation Program (KEEP) and National Health and NutritionExamination Survey (NHANES), 1999-2004. Am J Kidney Dis. 2008;51(suppl 2):S30-S37.
6. Botdorf J, Chaudhary K, Whaley-Connell A. Hypertension in cardiovascular and kidney disease. Cardiorenal Med. 2011;1:183-192.
7. Segura J, Ruilope L. Hypertension in moderate-to-severe nondiabetic CKD patients. Adv Chronic Kidney Dis. 2011;18:23-27.
8. Chobanian AV, Bakris GL, Black HR, et al. The seventhreport of the Joint National Committee on Prevention, Detection,Evaluation, and Treatment of High Blood Pressure: the JNC 7 report. JAMA. 2003;289:2560-2572.
9. Nationale Nierstichting. K/DOQI clinical practic guidelines for chronic kidney disease: evaluation, classification, andstratification. Am J Kidney Dis. 2002;39(suppl 1):S1-S266.
10. American Diabetes Association. Standaarden voor medische zorg bij diabetes-2012. Diabetes Care. 2012;35(suppl 1):S1-S63.
11. Bakris GL, Williams M, Dworkin L, et al. Preserving renal function in adults with hypertension and diabetes: a consensusapproach. National Kidney Foundation Hypertension and Diabetes ExecutiveCommittees Working Group. Am J Kidney Dis. 2000;36:646-661.
12. Keane WF, Eknoyan G. Proteinuria, albuminuria, risk,assessment, detection, elimination (PARADE): a position paper for theNational Kidney Foundation. Am J Kidney Dis. 1999;33:1004-1010.
13. Yoshioka T, Rennke HG, Salant DJ, et al. Role ofabnormally high transmural pressure in the permselectivity defect ofglomerular capillary wall: a study in early passive Heymann nephritis. Circ Res. 1987:61:531-538.
14. Sarnak M, Levey A, Schoolwerth A, et al. Kidneydisease as a risk factor for the development of cardiovascular disease: astatement from the American Heart Association Councils on Kidney inCardiovascular Disease, High Blood Pressure Research, ClinicalCardiology, and Epidemiology and Prevention. Circulation. 2003;108:2154-2169.
15. Upadhyay A, Earley A, Haynes SM, Uhlig K. Systematicreview: blood pressure target in chronic kidney disease and proteinuriaas an effect modifier. Ann Intern Med. 2011;154:541-548.
16. Cushman C, Evan GW Byington RP, et al. The ACCORDstudy group. Intensive blood-pressure control in type 2 diabetesmellitus. N Engl J Med. 2010;363:1575-1585.
17. Brenner BM, Cooper ME, De Zeeuw D, et al. Effects oflosartan on renal and cardiovascular outcomes in type 2 diabetes andnephropathy. N Engl J Med. 2001;345:861-869.
18. Kidney Disease Outcomes Quality Initiative (K/DOQI).K/DOQI clinical practice guidelines on hypertension and antihypertensiveagents in chronic kidney disease. Am J Kidney Dis. 2004;43(suppl 1):S1-S290.
19. Remuzzi G, Chiurchiu C, Ruggenenti P. Proteinuria predicting outcome in renal disease: nondiabetic nephropathies (REIN). Kidney Int Suppl. 2004;66:S90-S96.
20. Sharma P, Blackburn RC, Parke CL, et al.Angiotensine-converterende enzymremmers en angiotensine-receptorblokkers voor volwassenen met vroege (stadium 1 tot 3) niet-diabetische chronickidney disease. Cochrane Database Syst Rev. 2011;(10):CD007751.
21. van Vark LC, Bertrand M, Akkerhuis KM, et al.Angiotensine-converting enzyme inhibitors reduce mortality inhypertension: a meta-analysis of randomized clinical trials ofrenin-angiotensin-aldosterone system inhibitors involving 158,998patients. Eur Heart J. 2012 Apr 17; Epub ahead of print.
22. Major outcomes in high-risk hypertensive patientsrandomized to angiotensin-converting enzyme inhibitor or calcium channelblocker vs. diuretic: the Antihypertensive and Lipid-Lowering Treatmentto Prevent Heart Attack Trial (ALLHAT). JAMA. 2002;288:2981-2997.
23. Musini VM, Wright JM, Bassett K, Jauca CD. Blood pressure lowering efficacy of loop diuretics for primary hypertension. Cochrane Database Syst Rev. 2009;(4):CD003825.
24. Microzide (hydrochloorthiazide orale capsules) bijsluiter. Watson Pharma, Inc: Morristown, NJ; 2011.
25. Chlorthalidone orale tabletten bijsluiter. Mylan Pharmaceuticals, Inc: Morgantown, WV; 2006.
26. Bakris GL, Weir MR, Secic M, et al. Differentialeffects of calcium antagonist subclasses on markers of nephropathyprogression. Kidney Int. 2004;65:1991-2002.
27. Navaneethan SD, Nigwekar SU, Sehgal AR, et al.Aldosteron antagonists for preventing the progression of chronic kidneydisease. Clin J Am Soc Nephrol. 2009;4:542-551.
28. Mehdi UF, Adams-Huet B, Raskin P, et al. Addition ofangiotensin receptor blockade or mineralocorticoid antagonism to maximalangiotensin-converting enzyme inhibition in diabetic nephropathy. J Am Soc Nephrol. 2009;20:2641-2650.
29. Aliskiren-bevattende geneesmiddelen: mededeling over veiligheid van geneesmiddelen-nieuwe waarschuwing en contra-indicatie. MedWatch.April 20, 2012.www.fda.gov/Safety/MedWatch/SafetyInformation/SafetyAlertsforHumanMedicalProducts/ucm301120.htm?source=govdelivery;4/20/2012.Accessed May 1, 2012.
30. Trimarchi H. Rol van aliskiren in bloeddrukcontrole en renoprotectie. Int J Nephrol Renovasc Dis. 2011;4:41-48.
31. Portaluppi F, Vergnani L, Manfredini R, et al.Time-dependent effect of isradipine on the nocturnal hypertension inchronic renal failure. Am J Hypertens. 1995;8:719-726.
32. Hermida RC, Calvo C, Ayala DE, et al. Dose andadministration-time dependent effects of nifedipine GITS on ambulatoryblood pressure in hypertensive subjects. Chronobiol Int. 2007;24:471-493.
33. Hermida RC, Ayala DE. Chronotherapy with theangiotensin-converting enzyme inhibitor ramipril in essentialhypertension: improved blood pressure control with bedtime dosing. Hypertensie. 2009;54:40-46.
34. Hermida RC, Calvo C, Ayala DE, et al. Toedieningstijdafhankelijke effecten van valsartan op de ambulante bloeddruk bij hypertensieve personen. Hypertensie. 2003;42:283-290.
35. Sacks FM, Svetkey LP, Vollmer WM, et al. Effects onblood pressure of reduced dietary sodium and the Dietary Approaches to Stop Hypertension (DASH) diet. DASH-Sodium Collaborative Research Group. N Engl J Med. 2001;344:3-10.