Abstract
Contexte : Les troubles psychologiques peuvent avoir une influence sur le résultat fonctionnel après une chirurgie du poignet et de la main, et cette condition ne doit pas être sous-estimée.
Aims : Le but de cet article est de décrire un cas exemplaire dans lequel un mauvais résultat fonctionnel intermédiaire n’était pas basé sur un échec chirurgical.
Méthodes : Une femme de 40 ans a présenté une luxation non traumatique du tendon de l’extensor carpi ulnaris gauche principalement traitée par une réparation chirurgicale du tunnel fibro-osseux utilisant le retinaculum de l’extensor. Les premiers résultats fonctionnels concernant la supination de son avant-bras étaient médiocres et ont nécessité une reprise chirurgicale, mais un échec chirurgical a pu être exclu. Par conséquent, un trouble psychologique a dû être suggéré.
Résultats et conclusion : Afin de gérer cette situation critique, une réunion a été organisée avec le chirurgien, le patient et les kinésithérapeutes et ergothérapeutes. La méthode Feldenkrais spécifique à la rééducation a été appliquée, ce qui a abouti à la fin à un excellent résultat fonctionnel. Cependant, avant de suggérer un trouble psychologique comme cause possible d’un mauvais résultat fonctionnel, un échec chirurgical devrait être exclu dans tous les cas avec une chirurgie de révision (c’est-à-dire un “second regard”).
Mots clés
extensor carpi ulnaris, luxation, réparation chirurgicale, résultat fonctionnel, trouble psychologique, réhabilitation, méthode feldenkrais
Abréviations
ECU : Extensor carpi ulnaris ; CRPS : Syndrome de douleur régionale chronique
Introduction
Le tendon de l’extensor carpi ulnaris naît de l’épicondyle latéral de l’humérus et de la face dorsale du cubitus, passe dans la rainure dorsale de la tête ulnaire à l’intérieur d’un tunnel fibro-osseux de l’extensor retinaculum (6e compartiment) (figure 1A), ayant une sous-gaine tendineuse propre pour sa stabilisation à cet endroit, et s’insère sur la base du 5e métacarpien en angle médial par rapport à sa position dans la rainure de la tête ulnaire.
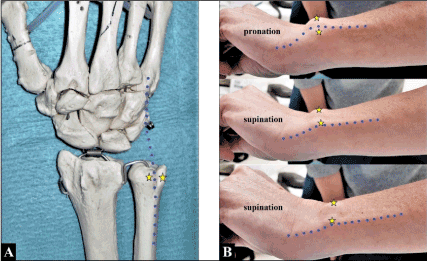
Figure 1. (A) La relation anatomique du tendon ECU (ligne bleue pointue) avec la rainure dorsale de la tête ulnaire (étoiles jaunes). (B) Le tendon de l’ECU (ligne bleue pointue) se déplace vers l’ulna et la paume par-dessus le bord ulnaire de sa rainure (étoiles jaunes) lorsque l’avant-bras du patient passe de la pronation à la supination (voir également la vidéo du patient dans le matériel supplémentaire). Notez que le trajet du tendon ECU est incliné médialement vers son insertion sur la base du 5ème métacarpien lorsque l’avant-bras est maintenu en pronation (c’est à dire détendu), alors qu’en supination le tendon ECU est tendu au maximum comme facteur prédisposant à sa luxation
La luxation du tendon ECU hors de son sillon est peu fréquente et peut être causée soit par une blessure, soit par une tendinopathie / ténosynovite chronique entraînant par la suite une insuffisance ou une rupture de sa sous-gaine tendineuse accompagnée d’un allongement du rétinaculum extenseur. Le traitement chirurgical est détecté lorsque le traitement conservateur (attelle) a échoué, cependant, toutes les procédures chirurgicales ne sont pas exemptes de complications. Nous présentons une évolution compliquée après un traitement chirurgical qui n’était pas basée sur un échec chirurgical mais sur une condition spécifique du syndrome de douleur régionale chronique (CRPS) de type I.
Présentation du cas
Une femme maigre de 40 ans (taille : 1,75 m, poids corporel : 64 kg) a signalé un claquement douloureux au niveau de sa tête cubitale gauche lors de la rotation de l’avant-bras pendant de nombreuses années. Elle ne se souvenait pas d’une blessure réelle dans le passé, mais elle a généralement des articulations hypermobiles. À l’examen clinique, une luxation du tendon de l’ECU en dehors du bord ulnaire de sa rainure a pu être provoquée lors de la rotation de son avant-bras de la pronation à la supination (Figure 1B, vidéo préopératoire de la patiente – matériel supplémentaire). La révision chirurgicale a été détectée par nous.
L’incision chirurgicale dorsale a été faite typiquement au niveau de la tête ulnaire gauche et du cubitus distal. Après l’incision de l’extensor retinaculum allongé marqué (6e compartiment dorsal), nous ne pouvions plus voir une sous-gaine suffisante du tendon ECU, et la luxation du tendon ECU dans la direction ulnaire et palmaire pouvait être confirmée en tournant l’avant-bras de la pronation à la supination (figure 2A). Le 6e compartiment a été reconstruit en rassemblant le rétinaculum de l’extenseur qui a été fixé sur les bords ulnaire et radial de la rainure à l’aide de deux micro-ancres en titane. Ensuite, le tendon de l’ECU a été suffisamment stabilisé à nouveau dans son sillon (figure 2B). Une fermeture primaire de la plaie a été effectuée, et l’ensemble du bras gauche a été immobilisé dans une attelle en plâtre (suggérée pendant cinq semaines). La guérison de la plaie s’est déroulée sans incident.
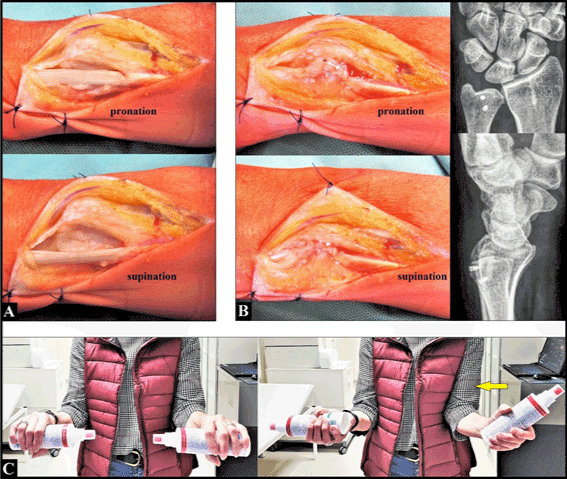
Figure 2. (A) En peropératoire, la luxation du tendon de l’ECU en dehors du rebord ulnaire de sa rainure a pu être confirmée lors de la rotation de l’avant-bras de la pronation à la supination. (B) En per- et postopératoire, le tendon ECU a pu être suffisamment stabilisé dans sa rainure en utilisant l’extensor retinaculum. Notez les deux micro-ancres placés correctement en intra-osseux au niveau de la tête cubitale. (C) Trois mois après l’opération, il y avait une restriction marquée de la supination, et la patiente a essayé de compenser la perte de fonction par une adduction et une rotation externe de l’articulation de l’épaule (flèche jaune)
Trois semaines après l’opération, la supination de l’avant-bras gauche était complètement limitée par la douleur. Par conséquent, l’attelle plâtrée a été complètement retirée et la thérapie physique a été commencée. Cependant, trois mois après l’intervention chirurgicale, la restriction douloureuse de la supination est restée inchangée, et la patiente a essayé de compenser sa perte de supination par une adduction et une rotation externe du bras dans l’articulation de l’épaule (figure 2C). Par conséquent, une chirurgie de révision a été détectée par nous. Nous avons noté qu’il n’y avait pas de gonflement local et d’hyperthermie, et la patiente a signalé “l’anxiété qu’elle pourrait perdre son travail de jour”.
La chirurgie de révision a été réalisée sous anesthésie du plexus sous-axillaire. Avant l’incision chirurgicale, une mobilisation fermée a été effectuée, après quoi, une restauration presque complète de la supination de l’avant-bras a pu être obtenue (figure 3A). L’incision chirurgicale a été réalisée par l’approche préexistante. Nous avons vu un 6ème compartiment suffisamment reconstruit en l’absence de toute tendance à la (sub)luxation du tendon ECU, et le tendon ECU a montré un excellent glissement à travers son tunnel fibro-osseux avec une restauration complète de la pronation et de la supination (Figure 3 B-C).
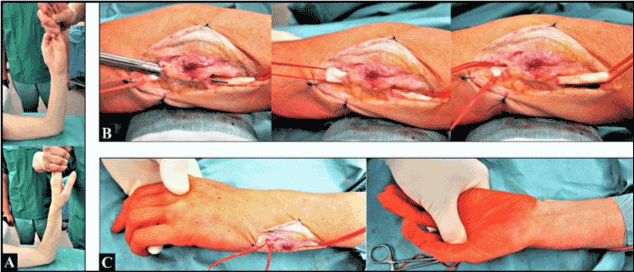
Figure 3. (A) Sous condition d’anesthésie du plexus sous-axillaire avant la chirurgie de révision : notez la pronation complète et la supination presque complète. (B) Chirurgie de révision : le tunnel fibro-osseux précédemment reconstruit n’était pas trop serré, et le tendon ECU présentait un excellent glissement. (C) A la fin de la chirurgie de révision : pronation et supination complètes sans aucun obstacle passif à la mobilité
Toutefois, trois semaines après la chirurgie de révision, la supination était à nouveau complètement restreinte, associée à un resserrement musculaire prononcé au niveau de l’avant-bras (figure 4A), et le patient a subjectivement rapporté : “mon bras gauche ne fait plus partie de moi”. Par conséquent, une réunion a été organisée entre le chirurgien, le patient et les kinésithérapeutes et ergothérapeutes pour indiquer la méthode Feldenkrais spécifique. Six mois après la chirurgie initiale (c’est-à-dire trois mois après la chirurgie de révision), la patiente était très satisfaite de son résultat associé à une restauration complète de la pronation et de la supination (figure 4B). La patiente a pu être complètement réemployée dans sa profession initiale de travailleur manuel dans la fabrication d’orthèses.
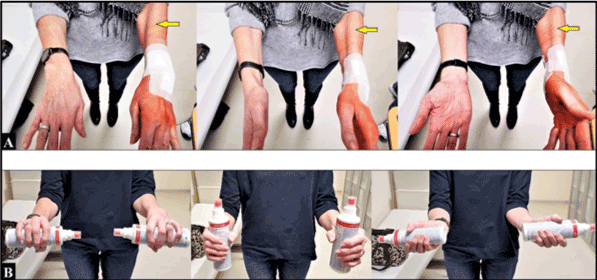
Figure 4. (A) Trois semaines après la chirurgie de révision : la supination était à nouveau complètement limitée. Notez la tension marquée du muscle brachioradialis (flèches jaunes) par rapport à l’avant-bras droit non blessé. (B) Trois mois après l’application de la méthode Feldenkrais : rétablissement complet de la supination de l’avant-bras
Discussion
La luxation du tendon de l’ECU, principalement observée en dehors du bord ulnaire de sa rainure en direction ulnaire et palmaire, est une condition rare et peut souvent être négligée ou mal diagnostiquée. La raison d’être de cette affection est que le tendon de l’ECU forme un angle médial au niveau du poignet avant de s’insérer sur la base du 5e métacarpien. L’angle formé devient plus aigu avec l’avant-bras en supination et le poignet en déviation ulnaire. Dans cette position, le tendon ECU est tendu au maximum et a tendance à se (sub)luxer si la sous-gaine qui le contient est incompétente, alors qu’en pronation, le tendon ECU adopte un parcours détendu jusqu’à son insertion et n’exerce qu’une force minimale sur la sous-gaine (figure 1B) . Par conséquent, l’examen clinique doit être effectué dans chaque cas dans des conditions dynamiques (Figure 1B, vidéo préopératoire du patient – matériel supplémentaire). La luxation du tendon de l’ECU peut également être diagnostiquée à l’aide du “ice cream scoop test” dans lequel le patient déplace le poignet de la pronation-déviation ulnaire à la flexion-déviation ulnaire et enfin à la flexion-supination contre une résistance et une palpation directe du tendon par l’examinateur. Les (sous-)luxations du tendon de l’ECU sont classées en trois sous-types : (A) la gaine fibro-osseuse est rompue à son côté ulnaire et le tendon peut se trouver sous la gaine fibro-osseuse, (B) la gaine est rompue de sa paroi radiale et le tendon peut la recouvrir et empêcher la guérison, et (C) le tendon se disloque dans une fausse poche formée par le décapage du périoste de l’ulna .
La luxation traumatique du tendon de l’UCE, soit par un traumatisme direct, soit par des blessures aiguës / répétitives par rotation du poignet, est principalement observée chez les athlètes professionnels tels que les joueurs de water-polo, les joueurs de tennis et les golfeurs du côté dominant . Les facteurs prédisposant à une (sous-)luxation non traumatique de l’ECU pourraient être un aplatissement congénital de la rainure de la tête cubitale et/ou une altération congénitale ou nécessaire des propriétés mécaniques de la sous-gaine du tendon due à une surcharge chronique, par exemple dans les articulations hypermobiles préexistantes (c’est-à-dire une hyperlaxité), ce qui est similaire à la luxation du tendon péronier (figures 5 A-B). La reconstruction chirurgicale comprend plusieurs options : une réparation directe est possible dans les lésions aiguës lorsque la sous-gaine du tendon est rompue au niveau du bord radial, tandis que l’utilisation du rétinaculum de l’extenseur (écharpes, bandes, lambeaux libres ou pédiculés) est recommandée dans les cas de rupture ulnaire, et l’approfondissement de la rainure qui est similaire au traitement chirurgical de la (sous-)luxation du tendon péronier (Figures 6 A-D) . Cependant, l’approfondissement de la rainure au niveau de la tête du cubitus reste controversé, car il peut être suivi d’une subluxation récurrente ou de fractures du bord. Une autre approche du traitement chirurgical de la tendinopathie chronique avec ou sans subluxation consiste à allonger le tendon de l’ECU afin de réduire les forces exercées sur le sous-gaine en supination . Les soins postopératoires devraient inclure généralement de la physiothérapie et/ou de l’ergothérapie afin d’obtenir des résultats fonctionnels satisfaisants .
Figure 5 (Exemple pour une luxation du tendon péronier gauche, femme de 36 ans, blessure indirecte par rotation de la jambe inférieure contre la cheville lors d’une manœuvre d’arrêt brusque en snowboard, kinésithérapeute de profession). (A) La luxation du tendon péronier antérieur (lignes bleues pointées) en dehors du bord ventral de sa rainure à la malléole latérale (points noirs) a pu être provoquée par la patiente lors de l’arrêt brutal de sa démarche rapide. (B) L’hyperlaxité des deux articulations de la cheville de cette patiente doit être considérée comme un facteur prédisposant à la luxation du tendon péronier
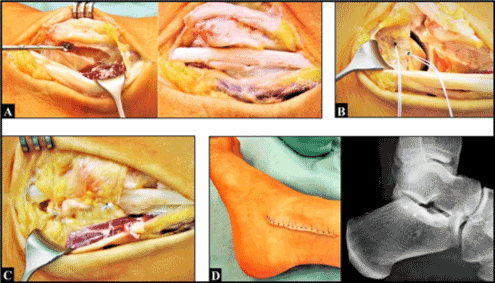
Figure 6 (Même patiente que dans les figures 5 A-B). (A) Approfondissement de la rainure du tendon péronier au niveau de la malléole latérale avec une fraise ronde. (B) Mise en place de deux micro-ancres dans le calcanéum pour la reconstruction du rétinaculum du tendon péronier. (C) Tunnel fibro-osseux suffisamment reconstruit pour le tendon péronier. (C) La suite de l’évolution s’est déroulée sans incident, notez le placement intra-osseux correct de deux micro-ancres au niveau du calcanéum adjacent à l’articulation inférieure de la cheville.
Cependant, la reconstruction chirurgicale du tunnel fibro-osseux utilisant le rétinaculum du tendon péronier n’est pas exempte de tout problème. Les résultats à long terme ont révélé qu’environ un tiers des patients ont développé des complications telles que des blessures des branches sensorielles du nerf ulnaire dorsal, et une raideur ou une tendinite sténosante de l’ECU lorsque la réparation du tunnel fibro-osseux était trop serrée . Chez notre patient, ce dernier cas a pu être écarté dans le cadre de notre chirurgie de révision. Par conséquent, l’oppression musculaire prononcée entraînant une restriction complète de la supination de l’avant-bras a dû être suggérée comme une condition spécifique du CRPS de type I.
Les mauvais résultats ou le développement du CRPS de type I basés sur des facteurs psychologiques (anxiété, dépression ou pensée catastrophique) avec une prédominance féminine après une chirurgie du poignet et de la main en l’absence d’échecs chirurgicaux sont préoccupants et imprévisibles . Chez notre patiente, les facteurs psychologiques ont probablement été les principales causes du mauvais résultat fonctionnel provisoire (“anxiété qu’elle puisse perdre son emploi de jour”, “mon bras gauche ne fait plus partie de moi”). Par conséquent, la réunion initiée impliquant le chirurgien, le patient et les kinésithérapeutes et ergothérapeutes était absolument obligatoire pour gérer cette situation critique.
La méthode Feldenkrais, détectée par nos soins, porte le nom de son fondateur le physicien, ingénieur et enseignant de techniques d’autodéfense israélien (judo, jiu jitsu, krav maga) s’intéressant à la médecine alternative et à la neuropsychologie Dr Moshe Feldenkrais (1904-1984), et est décrite comme une méthode d’apprentissage somatique liée au mouvement (“apprendre à apprendre”) . Cette méthode est largement appliquée dans les domaines médical, sportif, pédagogique et artistique. Elle est basée sur le fait que nous interagissons avec le cerveau par le mouvement et le stimulons pour qu’il forme de nouveaux schémas. Nous utilisons le mouvement dans la méthode Feldenkrais, mais contrairement à de nombreuses autres méthodes, nous ne l’utilisons pas dans le but d’étirer ou d’entraîner les muscles, mais pour provoquer des changements dans le cerveau. Il existe un besoin naturel pour le cerveau de se développer et d’interagir avec l’environnement de manière plus précise, plus efficace et plus appropriée. Ce processus naturel est de plus en plus connu aujourd’hui sous le terme de neuroplasticité : il s’agit de la capacité du cerveau à établir de nouvelles connexions à tout moment – sa véritable tâche pendant toute une vie. Certains rapports de cas ont révélé des améliorations cliniques de la raideur musculaire, de la récupération de la fonction de la main et du jeu d’instruments .
Conclusion
Nous présentons une évolution compliquée après réparation chirurgicale d’une luxation du tendon de l’UCE qui ne reposait pas sur un échec chirurgical. Pour ces conditions, les troubles psychologiques doivent être nés à l’esprit qui peuvent être gérés avec une approche interdisciplinaire.
Funding
None.
Conflits d’intérêts
Les auteurs ne déclarent aucun conflit d’intérêts, financier ou autre.
Reconnaissances
Les auteurs tiennent à remercier les kinésithérapeutes et ergothérapeutes pour leur excellent soutien dans le traitement de notre patient.
Matériel complémentaire
Le matériel complémentaire (vidéo préopératoire du patient) est disponible sur le site des éditeurs avec l’article publié.
- Fisch R, Meals C, Meals R (2020) Efficacité de l’allongement du tendon de l’extensor carpi ulnaris dans le traitement de quatre patients atteints de tendinopathie. J Hand Surg Eur Vol 45 : 88-90.
- MacLennan AJ, Nemechek NM, Waitayawinyu T, Trumble TE (2008) Diagnostic et reconstruction anatomique de la subluxation de l’extensor carpi ulnaris. J Hand Surg Am 33 : 59-64.
- Ruchelsman DE, Vitale MA (2016) Reconstruction de la subluxation de l’extensor carpi ulnaris. J Hand Surg Am 41 : e433-e439.
- Taleisnik J, Gelberman RH, Miller BW, Szabo RM (1984) The extensor retinaculum of the wrist. J Hand Surg Am 9 : 495-501.
- Spinner M, Kaplan EB (1970) Extensor carpi ulnaris. Sa relation avec la stabilité de l’articulation radio-ulnaire distale. Clin Orthop Relat Res 68 : 124-129.
- Ng CY, Hayton MJ (2013) Ice cream scoop test : a novel clinical test to diagnose extensor carpi ulnaris instability. J Hand Surg Eur Vol 38 : 569-570.
- Inoue G, Tamura Y (1998) Luxation récurrente du tendon de l’extensor carpi ulnaris. Br J Sports Med 32 : 172-174.
- Inoue G, Tamura Y (2001) Surgical treatment for recurrent dislocation of the extensor carpi ulnaris tendon. J Hand Surg Am 26 : 556-559.
- Stathopoulos IP, Raptis K, Ballas EG, Spyridonos SP (2016) Luxation récurrente du tendon de l’extensor carpi ulnaris chez un athlète de water-polo. Trauma Mon 21 : e19551.
- Pratt RK, Hoy GA, Bass Franzcr C (2004) Extensor Carpi Ulnaris Subluxation or Dislocation ? Mesure échographique de l’excroissance du tendon et valeurs normales. Hand Surg 9 : 137-143.
- Montalvan B, Parier J, Brasseur JL, Le Viet D, Drape JL (2006) Extensor carpi ulnaris injuries in tennis players : a study of 28 cases. Br J Sports Med 40 : 424-429.
- Neubert M, Steinbrück K (1991) Dislocation du tendon péronier–aspects cliniques et thérapie. Sportverletz Sportschaden 5 : 175-177.
- Verhiel SHWL, Özkan S, Chen NC, Jupiter JB (2020) Long-Term Outcomes After Extensor Carpi Ulnaris Subsheath Reconstruction With Extensor Retinaculum. Tech Hand Up Extrem Surg 24 : 2-6.
- Allende C, Le Viet D (2005) Problèmes de l’Extensor carpi ulnaris au poignet–classification, traitement chirurgical et résultats. J Hand Surg Br 30 : 265-272.
- Cift H, Ozkan K, Söylemez S, Ozkan FU, Cift HB (2012) Douleur du côté ulnaire due à une subluxation du tendon de l’extensor carpi ulnaris : un rapport de cas. J Med Case Rep 6 : 394.
- Iorio ML, Huang JI (2014) Subluxation de l’extensor carpi ulnaris. J Hand Surg Am 39 : 1400-1402.
- Davda K, Malhotra K, O’Donnell P, Singh D, Cullen N (2017) Troubles du tendon péronier. EFORT Open Rev 2 : 281-292.
- Graham TJ (2012) Pathologies du tendon de l’extensor carpi ulnaris (ECU) et ses placements chez l’athlète. Hand Clin 28 : 345-356.
- Puri SK, Morse KW, Hearns KA, Carlson MG (2017) Une comparaison biomécanique des techniques de reconstruction de l’Extensor Carpi Ulnaris en sous-gaine. J Hand Surg Am 42 : 837.e1-837.e7.
- Hirsch, U, Zobel J (2018) . Réhabilitation (Stuttg) 57 : 201-217.
- Shah RF, Zhang S, Li K, Baker L, Sox-Harris A, Kamal RN (2019) Utilisation et coût de la physiothérapie et de l’ergothérapie après des interventions courantes sur la main. J Hand Surg Am pii : S0363-5023(19)31390-1395.
- Teunis T, Bot AG, Thornton ER, Ring D (2015) La pensée catastrophique est associée à la raideur des doigts après une chirurgie de fracture du radius distal. J Orthop Trauma 29 : e414-420.
- Sandroni P, Benrud-Larson LM, McClelland RL, Low PA (2003) Syndrome de douleur régionale complexe de type I : incidence et prévalence dans le comté d’Olmsted, une étude basée sur la population. Pain 103 : 199-207.
- de Mos M, de Bruijn AG, Huygen FJ, Dieleman JP, Stricker BH, Sturkenboom MC (2007) L’incidence du syndrome de douleur régionale complexe : une étude basée sur la population. Pain 129 : 12-20.
- Crijns TJ, van der Gronde BATD, Ring D, Leung N (2018) Le syndrome de douleur régionale complexe après une fracture du radius distal est peu fréquent et est souvent associé à la fibromyalgie. Clin Orthop Relat Res 476 : 744-750.
- Calfee R, Chu J, Sorensen A, Martens E, Elfar J (2015) Quel est l’impact des comorbidités sur la fonction de la main auto-évaluée chez les patients atteints d’arthrite trapézométacarpienne symptomatique ? Clin Orthop Relat Res 473 : 3477-3483.
- Hoogendam L, van der Oest MJW, Tsehaie J, Wouters RM, Vermeulen GM, et al. (2019) Les facteurs psychologiques sont plus fortement associés à la douleur que la gravité radiographique dans l’arthrose du premier carpométacarpien traitée de manière non invasive. Disabil Rehabil Nov 8 : 1-6.
- Ottenhoff JSE, Teunis T, Janssen SJ, Mink van der Molen AB, Ring D (2020) Variation in Offer of Operative Treatment to Patients With Trapeziometacarpal Osteoarthritis. J Hand Surg Am 45 : 123-130.e1.
- Cheng H, Novak CB, Veillette C, von Schroeder HP (2020) Influence des facteurs psychologiques sur l’incapacité du membre supérieur rapportée par le patient. J Hand Surg Eur Vol 45 : 71-76.
- Jerosch-Herold C, Houghton J, Blake J, Shaikh A, Wilson EC, Shepstone L (2017) Association de la détresse psychologique, de la qualité de vie et des coûts avec la gravité du syndrome du canal carpien : une analyse transversale de la cohorte PALMS. BMJ Open 7 : e017732.
- Khan F, Shehna A, Ramesh S, Sandhya KS, Paul R (2017) Les symptômes subjectifs du syndrome du canal carpien sont plus corrélés aux facteurs psychologiques qu’à la gravité électrophysiologique. Ann Indian Acad Neurol 20 : 69-72.
- Weis T, Boeckstyns ME (2009) Le syndrome du poing serré : une présentation de huit cas et une analyse des aspects médicolégaux au Danemark. J Hand Surg Eur Vol 34 : 374-378.
- Ohry A, Tsafrir J (2000) David Ben-Gurion, Moshe Feldenkrais et Raymond Arthur Dart. Isr Med Assoc J 2 : 66-67.
- Palmer CF (2017) Les leçons de mouvement Feldenkrais améliorent la conscience, le confort et la fonction des adultes âgés. Gerontol Geriatr Med 3 : 2333721417724014.
- Brummer M, Walach H, Schmidt S (2018) L’intégration fonctionnelle’ de Feldenkrais augmente la surface de contact du corps en position couchée : Une étude expérimentale randomisée et contrôlée. Front Psychol 9 : 2023.
- Ives JC, Shelley GA (1998) La méthode Feldenkrais® dans la réhabilitation : une revue. Travail 11 : 75-90.