More than just flashes and floaters
Authors:
Posted June 24, 2019
Introduction
Fotopsiat (eli välähdykset) ovat yleisiä oireita silmätautien klinikalla. Vaikka suurin osa fotopsioista on verkkokalvoperäisiä , ulkonäön, alkamisen ja siihen liittyvien piirteiden kuvaaminen on kriittisen tärkeää näiden näkyvien mutta erilaisten “vilkkuvien valojen” kuvausten syyn määrittämisessä. Seuraavassa opetusohjelmassa käsitellään fotopsian eri lähteitä: lasiaisverisuonten vetoa, silmän migreeniä, ikään liittyvää makuladegeneraatiota, diabetesta, aivoverenkiertoa, näköharhoja, syöpään liittyvää retinopatiaa, entoptista ilmiötä, fosfeeneja ja linssiin liittyviä dysfotopsioita.
Keskustelu
Takaosan lasiaisen irtauma, verkkokalvon repeämä ja/tai verkkokalvon irtauma
Takaosan lasiaisen irtauma (PVD, posterior vitreous detachment) on tavallinen floatereiden ja fotopsioiden aiheuttaja väestössä, ja sen osuus on noin 40 %:lla potilailla, joilla on näitä oireita . Floaterit (kuva 1) johtuvat tyypillisesti lasiaisessa kelluvista soluista tai roskista, jotka heittävät varjoja verkkokalvolle. Potilaat kuvaavat usein myös näkevänsä suuren läpinäkymättömän kellukkeen, kun lasiainen irtoaa näköhermon pään ympäriltä. Kliinisessä tutkimuksessa tämä lasiaisen irtoaminen pyöreästä näköhermosta näkyy Weissin renkaana.
Fotopsiat syntyvät, kun lasiainen vetää verkkokalvoa. Lasiaisen verkkokalvolle aiheuttama jännitys saa verkkokalvon solut laukeamaan ja johtaa valon välähdysten havaitsemiseen. Nämä välähdykset kestävät tyypillisesti alle sekunnin, ja niitä kuvataan salamana tai kameran välähdyksenä periferiassa. Salamaraidan muoto on yleensä kaareva, mikä johtuu lasiaisverkkokalvon vedon reunasta. Fotopsioita voi esiintyä yksi- tai molemminpuolisesti, mutta molemminpuoliset välähdykset esiintyvät tyypillisesti eri aikaan kummassakin silmässä.
Retinaaliset kyyneleet voivat myös aiheuttaa floatereita ja välähdyksiä periferiassa . Verkkokalvon repeämät, jotka johtuvat trauman tai PVD:n aiheuttamasta vedosta, ovat tyypillisesti hevosenkengän muotoisia, ja jos ne ovat tarpeeksi suuria, lasiainen tunkeutuu verkkokalvon alapuoliseen tilaan aiheuttaen rhegmatogeenisen verkkokalvon irtoamisen (RRD) . RRD:t edellyttävät kirurgista toimenpidettä, ja niihin liittyy pysyvää ja etenevää näön heikkenemistä, jota potilaat kuvaavat tyypillisesti verhona tai verhona näkökentässä. Akuutin PVD:n ja verkkokalvon repeämän erottaminen toisistaan voi olla vaikeaa pelkän anamneesin perusteella. Hollands et al. havaitsivat, että 14 prosentilla potilaista, joilla esiintyy kelluvia ja/tai välkkyviä näköhäiriöitä ja joilla on diagnosoitu verkkokalvon repeämä, on myös verkkokalvon repeämä; jos näöntarkkuus ei kuitenkaan subjektiivisesti heikkene, tämä riski pienenee 8,9 prosenttiin. Sitä vastoin jos potilas raportoi näöntarkkuuden subjektiivisesta heikkenemisestä tai lasiaisverenvuodon havaitsemisesta, repeämän riski kasvaa 45 prosenttiin ja 62 prosenttiin. Jos lasiaispigmenttiä (eli Shaferin merkki) havaitaan, verkkokalvon repeämän riski on jopa 88 %. Potilaista, joilla diagnosoitiin PVD ilman verkkokalvon repeämää, 3,4 %:lla oli verkkokalvon repeämä kuuden viikon kuluessa ensiesittelystä . Näin ollen kaikille potilaille tulisi tehdä toistuva laajentunut silmänpohjatutkimus 4-6 viikon kuluessa ensiesittelystä.

Kuva 1. Havainnollistus lasiaisen takaosan irtaumalle tyypillisistä floatereista
Silmän migreeni
Migreeni on toistuva, usein yksipuolinen päänsärkyoireyhtymä, johon liittyy usein molemminpuolisia positiivisia näköilmiöitä . “Klassista migreeniä” kuvaa se, että tämä prodrooma (eli aura) kestää noin 15-30 minuuttia ja sitä seuraa päänsärky ja siihen liittyvät oireet, jotka voivat jatkua tuntikausia . Vaikka näköilmiö esiintyy tyypillisesti molemminpuolisesti, valoilmiöt voivat näkyä toisessa silmässä suurempina kuin toisessa . Visuaalisia oireita voi esiintyä jokaisen migreenipäänsäryn yhteydessä, tai niitä voi esiintyä vain kerran . Migreeniä ja näköaurioita ei tunneta täysin, ja niiden taustalla olevista mekanismeista käydään paljon keskustelua. Johtavan teorian mukaan migreeni johtuu aivoverenkierron häiriöistä, ja aivojen läpi kulkee hitaasti lamaantuneen hermosolutoiminnan aalto; tämä prosessi alkaa yleensä takaraivolohkosta ja leviää etupuolelle. Migreenin aura on todennäköisesti seurausta aiemmin kuvattuun leviävään masennukseen liittyvästä korkean neuronitoiminnan alkuaallosta, jota seuraa toiminnan estyminen. Aurat voivat ilmetä pieninä kirkkaina valoina, sokeina pisteinä, staattisena/sumuisena näönä ja/tai monimutkaisina näköhäiriöinä. Tyypillisesti aurat alkavat ennen päänsärkyä keskeisenä puolikuun muotoisena tuikkivana skotoomana, joka laajenee ulospäin ja jota ympäröivät valon välähdykset tai siksakit . Verkkokalvomigreenissä potilas kokee näön heikkenemistä tai täydellistä sokeutta toisessa silmässä ilman tuikkivaa skotoomaa; tämä johtuu verkkokalvon verenkierron tai silmänvaltimon vasospasmista. Verkkokalvomigreenissä näkö palautuu nopeasti normaaliksi. Erittäin harvinainen migreenin muoto on oftalmopleginen migreeni, joka voi aiheuttaa tilapäisen halvauksen yhdessä kolmesta silmän liikkeisiin osallistuvasta aivohermosta (CN III, CN IV ja CN VI), mutta johon ei liity valonarkuutta.


Kuva 2. Kuvituksia okulaariselle migreenille tyypillisistä tuikkivista skotoomista. Nämä voivat tuottaa erilaisia visuaalisia ilmiöitä, kuten siksakkeja ja/tai värikkäitä “staattisen kaltaisia” kuvia.
Aikuuteen liittyvä makuladegeneraatio
Ei-eksudatiivinen (eli kuiva) ikään liittyvä makuladegeneraatio (AMD) aiheuttaa asteittaista molemminpuolista keskeistä näön heikkenemistä ilman siihen liittyvää kipua. Potilaat raportoivat heikentyneestä keskusnäöstä ja metamorfopsiasta, mutta heillä ei yleensä ole kuivaan AMD:hen liittyvää fotopsiaa. Eksudatiivinen (eli neovaskulaarinen tai märkä) AMD on kuitenkin toinen yleinen syy fotopsioihin ja toiseksi yleisin syy eräässä raportoidussa tapaussarjassa. Noin 50 %:lla eksudatiivista AMD:tä sairastavista henkilöistä esiintyy toistuvia keskellä sijaitsevia välähdyksiä, jotka kestävät muutamasta sekunnista muutamaan minuuttiin. Näitä välähdyksiä kuvataan tyypillisesti välähdyksinä, pulsaatioina, kipinöivinä valoina, käärmemäisinä valoina, pyörivinä valoina, nastarenkaina tai ympyröinä. Nämä valot ovat useimmiten valkoisia, mutta ihmiset ovat kertoneet nähneensä sinisiä, hopeisia, kultaisia tai monivärisiä valoja. Todennäköisyys raportoiduille valonpilkahduksille kasvaa, kun neovaskulaaristen kalvojen pinta-ala kasvaa. Toisin kuin PVD:n valopsiat, jotka johtuvat verkkokalvon sisäisestä verkkokalvon ja lasiaisen rajapinnasta, eksudatiivisen AMD:n valopsiat johtuvat kerääntyvästä nesteestä, joka stimuloi verkkokalvon ulompia kerroksia . Näiden kahden välähdyksen erottaminen toisistaan voi joskus olla vaikeaa ennen tutkimusta; keskeiset välähdykset ovat kuitenkin paljon yleisempiä AMD:ssä ja perifeeriset välähdykset ovat yleisempiä PVD:ssä.
Diabetes
Diabetes voi aiheuttaa monia näkömuutoksia. Taudin eteneminen voi johtaa proliferatiiviseen tai ei-proliferatiiviseen diabeettiseen retinopatiaan. Diabeetikkopotilaat, jotka kontrolloivat tiukasti verensokeriarvojaan, voivat pienentää merkittävästi riskiä sairastua diabeettiseen retinopatiaan . Suurimmalle osalle potilaista kehittyy kuitenkin diabeettinen retinopatia 15 sairausvuoden jälkeen . Ei-proliferatiiviselle diabeettiselle retinopatialle ovat ominaisia mikroaneurysmat, dot-and-blot-verenvuodot, kovat eksudaatit, pumpulivillatäplät ja makulaturvotus. Makulaturvotusta sairastavilla potilailla näöntarkkuus yleensä heikkenee . Useimmat potilaat ovat kuitenkin oireettomia, kunnes ne saavuttavat proliferatiivisen vaiheen. Proliferatiivinen diabeettinen retinopatia syntyy, kun verkkokalvon pitkittynyt iskemia käynnistää uusien verisuonten ja kuitukudoksen muodostumisen. Uusi kuitukasvu muodostaa supistuneen arven lasiaisen ja verkkokalvon rajapintaan, ja se voi aiheuttaa valopsioita, kun kudos supistuu. Tämä supistuminen voi johtaa verkkokalvon traktionaalisiin irtaumiin (TRD), joihin voi liittyä lasiaisverenvuoto, koska nämä uudet verisuonet ovat hauraita. Potilaat, joilla on TRD, voivat raportoida floatereita, valokuvia ja/tai näkökenttää peittävää verhoa, joka on samanlainen kuin regmatogeeniset verkkokalvon irtaumat. Proliferatiivisen diabeettisen retinopatian komplikaatiot voivat johtaa pysyvään näön menetykseen. Pienessä tutkimuksessa potilaat, joilla oli hypoglykemia ja jotka olivat insuliiniriippuvaisia diabeetikkoja, raportoivat molemminpuolisista fotopsioista, jotka loppuivat, kun heidän glukoosipitoisuutensa palautui normaaliksi. Niitä esiintyi joko valoisassa tai pimeässä, ja ne kuvattiin valkoisina välähdyksinä tai ympyröinä .
Vertebral basilar insufficiency
Vertebral basilar insufficiency aiheuttaa vähentynyttä verenkiertoa aivojen takaosaan ja liittyy ikääntymiseen. Tämä vähentynyt verenkierto aiheuttaa iskemian tälle alueelle ja johtaa molemminpuolisiin fotopsioihin, joita kuvataan sekunnista minuutteihin kestävinä katkonaisina välähdyksinä . Lisäksi selkärangan basilaariseen vajaatoimintaan liittyy huimausta, huimausta, diplopiaa, sokeutta, heikkoutta ja ataksiaa . Potilailla voi esiintyä samankaltaisia valonvälähdyksiä ja näön hämärtymistä, jotka muistuttavat visuaalista migreeniä; nämä oireet eivät kuitenkaan jatku yhtä kauan eivätkä esiinny ennen päänsärkyä .
Vapautumishallusinaatiot (Charles Bonnet’n oireyhtymä)
Vapautumishallusinaatioille on tunnusomaista, että ne ovat näköharhoja, jotka johtuvat näköreitin vaurioitumisesta yksi- tai molemminpuolisesti henkilöillä, joilla on ehjä kognitio . Potilaat kuvaavat näkevänsä monivärisiä muotoja, rastereita, kasvoja, ihmisiä ja kukkia, jotka kestävät sekunneista minuutteihin . Taustalla oleva mekanismi tunnetaan huonosti. Laajimmin hyväksytty teoria on sensorisen puutteen teoria, jonka mukaan visuaalisten ärsykkeiden menettäminen näköaivokuorelle lisää neuronien kiihtyvyyttä. Tämä lisääntynyt hermosolujen aktiivisuus johtaa hermosolujen satunnaiseen laukeamiseen ilman tai vain vähän ärsykkeitä, mistä johtuu nimi vapautusharhat . Tätä tukee suuri esiintyvyys henkilöillä, joilla on huonompi näöntarkkuus, ja leikkauksen jälkeisen silmien paikkauksen jälkeen . Charles Bonnet -oireyhtymän esiintyvyys kasvaa henkilöillä, joilla on huonompi näöntarkkuus molemmin puolin .
Syöpään liittyvä retinopatia
Syöpään liittyvä retinopatia on harvinainen autoimmuunisairaus, jossa elimistö kehittää autovasta-aineita verkkokalvon antigeenejä vastaan . Rekoveriini ja a-enolaasi ovat yleisimpiä verkkokalvon antigeenejä, joita vastaan kehittyy autovasta-aineita . Nämä vasta-aineet kehittyvät tyypillisesti pahanlaatuisen sairauden, useimmiten pienisoluisen keuhkosyövän, yhteydessä. Tätä tautia sairastavilla potilailla esiintyy usein näöntarkkuuden heikkenemistä, joka on seurausta fotoreseptorien toimintahäiriöstä. Henkilöillä voi esiintyä valoherkkyyttä, lisääntynyttä häikäisyä valolle altistumisen jälkeen, värinäön heikkenemistä ja/tai sentraalisia skotoomia ja makkaranmuotoisia kaarevia skotoomia (Bjerrumin skotoomia), jotka johtuvat käpyjen toimintahäiriöstä. Sauvojen toimintahäiriössä voi esiintyä yösokeutta, perifeerisiä rengasskotoomia tai perifeerisen näön merkittävää heikkenemistä. Syöpään liittyvän retinopatian yhteydessä esiintyy myös fotopsioita noin 7-15 prosentissa tapauksista. Ne kuvataan välkkyviksi tai hohtaviksi valoiksi, ja niiden ajatellaan johtuvan verkkokalvon rappeutumisesta. Eräässä tutkimuksessa todettiin, että visuaaliset oireet voivat edetä syöpädiagnoosin edetessä .
Entoptinen ilmiö
Kun henkilöt havaitsevat kuvan, joka on peräisin heidän omista silmistään, tätä kutsutaan entoptiseksi kuvaksi (kuva 3). Tämä ilmiö voi syntyä, kun kynälamppua valotetaan koskettamalla yksilön suljettuja silmäluomia ja sitten liikutetaan kynälamppua . Tällöin syntyviä kuvia kuvataan haarautuvina viivakuvioina, jotka johtuvat verkkokalvon verisuonten verkkokalvon muille alueille heittämistä varjoista. Joskus kuva voi vilkkua ja sykkiä sydämenlyönnin mukana ja säilyy muutaman sekunnin ajan, kun valonlähde jatkaa liikkumistaan . Aiemmin tätä ilmiötä käytettiin vaihtoehtoisena näöntarkkuuden testinä. Jos henkilö pystyi näkemään haarautuvan kuvion toisessa silmässä mutta ei toisessa, todettiin, että silmällä, joka ei nähnyt kuvaa, oli heikompi makulan toiminta .
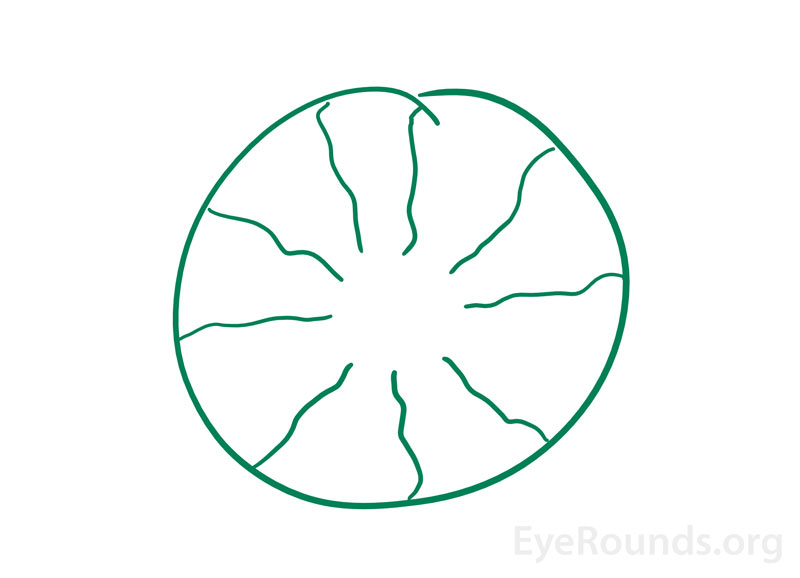
Kuva 3. Kuvitus entoptisesta ilmiöstä, jonka eräs erittäin tarkkanäköinen potilas antoi neuro-oftalmologian klinikalla. Hän kertoi “vihreän, donitsin kaltaisen kuvan, jossa on säteittäisiä kiemurtelevia viivoja” alkaneen herätessään viimeisten 6-12 kuukauden ajan. Aiemmat silmätutkimukset olivat paikallisesti merkitsemättömiä. Tämän arveltiin johtuvan avaskulaarisen foveaalisen vyöhykkeen (reikä donitsissa) ja säteittäisten verisuonten jälkikuvasta.
Fosfeenit
Fosfeenit ovat positiivinen fotopsia, joka näkyy ilman valonlähdettä . Niitä kuvataan valon välähdyksinä, valopalkkeina/valopilkkuina tai värillisinä pilkkuina. Ne voivat aiheutua silmien hankaamisesta, yskimisestä, pään traumasta tai muista patologisista syistä. Fosfeenien syntymisen näillä mekanismeilla ajatellaan johtuvan verkkokalvon fotoreseptorien heräämisestä mekaanisen paineen vaikutuksesta. Muut taustalla olevat mekanismit vaihtelevat silmässä havaitun patologian mukaan. Verkkokalvon veto, verkkokalvon irtaumat, syöpään liittyvä retinopatia ja vapautumisharha ovat kaikki patologisia syitä fosfeenien syntyyn, ja ne ilmenevät edellä kuvatulla tavalla. Fosfeeneja esiintyy myös päihteiden aiheuttamien myrkytysten tai silmän säteilytyksen yhteydessä.
Positiiviset ja negatiiviset dysfotopsiat
Positiiviset ja negatiiviset dysfotopsiat ovat yleisiä esiintymiä kaihin poiston ja silmänsisäisen linssin asettamisen jälkeen. Tyypillinen kuvaus positiivisista dysfotopsioista ovat valon välähdykset, häikäisy tai halot periferiassa . Näitä esiintyy, kun silmät ovat auki, ja ne vaihtelevat eri valoasetelmissa, ja yleisimmin niitä esiintyy, kun henkilö astuu pimeästä valaistuun huoneeseen, kun pupillit ovat laajentuneet. Ne eroavat lasiaisen vetovoimasta johtuvista valopsioista, jotka syntyvät tyypillisesti pimeässä ja käynnistyvät silmän liikkeillä. Toisin kuin verkkokalvon irtaumat, positiiviset dysfotopsiat eivät ole pysyviä eivätkä suurene. Positiivisten dysfotopsian taustalla oleva mekanismi on seurausta valon poikkeavista heijastuksista silmän sisäisen linssin reunasta .
Negatiivisia dysfotopsioita sen sijaan kuvataan yleisesti kaarien tai puolikuun muotoisina varjoina periferiassa . Negatiivisten dysfotopsioiden taustalla oleva mekanismi johtuu siitä, että valon osuus, joka heijastuu pois silmästä, aiheuttaa pienen alueen, jossa valo ei saavuta verkkokalvoa . Negatiiviset dysfotopsiat häviävät yleensä, kun potilasta laajennetaan. Sekä positiiviset että negatiiviset dysfotopsiat ovat yleisempiä pienten teräväreunaisten IOL:ien kanssa. Monofokaalisiin IOL-laseihin liittyy myös häikäisyn ja fotopsian lisääntyminen verrattuna monofokaalisiin IOL-laseihin . Nämä oireet ovat yleisimpiä varhaisessa postoperatiivisessa vaiheessa, mutta tyypillisesti ne häviävät kapselin fibroosin myötä. Vaikka ne ovatkin suhteellisen harvinaisia, jotkut potilaat saattavat kokea ne niin häiritseviksi, että ne vaativat silmänsisäisen linssin uudelleenasettelua tai toissijaista asettamista.
- Brown GC, Brown MM, Fischer DH. Fotopsiat: A Key to Diagnosis. Ophthalmology 2015;122(10):2084-2094. https://PubMed.gov/26249730. DOI: 10.1016/j.ophtha.2015.06.025
- Sharma P, Sridhar J, Mehta S. Flashes and Floaters. Prim Care 2015;42(3):425-435. https://PubMed.gov/26319347. DOI: 10.1016/j.pop.2015.05.011
- Horton JC. Disorders of the Eye. In: Kasper D, Fauci A, Hauser S, Longo D, Jameson JL, Loscalzo J, editors. Harrison’s Principles of Internal Medicine, 19e. New York, NY: McGraw-Hill Education; 2014.
- Hollands H, Johnson D, Brox AC, Almeida D, Simel DL, Sharma S. Acute-onset floaters and flashes: is this patient at risk for retinal detachment? Jama 2009;302(20):2243-2249. https://PubMed.gov/19934426. DOI: 10.1001/jama.2009.1714
- Aminoff MJ, Greenberg DA, Simon RP. Päänsärky & Kasvokipu. Kliininen neurologia, 9e. New York, NY: McGraw-Hill Education; 2015.
- Vincent MB. Näkö ja migreeni. Headache 2015;55(4):595-599. https://PubMed.gov/25758366. DOI: 10.1111/head.12531
- Marzoli SB, Criscuoli A. Näköjärjestelmän rooli migreenissä. Neurol Sci 2017;38(Suppl 1):99-102. https://PubMed.gov/28527076. DOI: 10.1007/s10072-017-2890-0
- Pelletier AL, Rojas-Roldan L, Coffin J. Vision Loss in Older Adults. Am Fam Physician 2016;94(3):219-226. https://PubMed.gov/27479624
- Masharani U. Diabetes Mellitus & Hypoglykemia. In: Papadakis MA, McPhee SJ, Rabow MW, editors. Current Medical Diagnosis & Treatment 2018. New York, NY: McGraw-Hill Education; 2018.
- Zhao Q, Zhou F, Zhang Y, Zhou X, Ying C. Fasting Plasma Glucose Variability Levels and Risk of Adverse Outcomes Among Patients with Type 2 Diabetes: A Systematic Review and Meta-analysis. Diabetes Res Clin Pract 2018;10.1016/j.diabres.2018.12.010. https://PubMed.gov/30583033. DOI: 10.1016/j.diabres.2018.12.010
- Klein R, Klein BE, Moss SE, Davis MD, DeMets DL. Wisconsin epidemiologic study of diabetic retinopathy. II. Diabeettisen retinopatian esiintyvyys ja riski, kun ikä diagnoosihetkellä on alle 30 vuotta. Arch Ophthalmol 1984;102(4):520-526. https://PubMed.gov/6367724
- Klein R, Klein BE, Moss SE, Davis MD, DeMets DL. Wisconsinin epidemiologinen tutkimus diabeettisesta retinopatiasta. III. Diabeettisen retinopatian esiintyvyys ja riski, kun ikä diagnoosihetkellä on 30 vuotta tai enemmän. Arch Ophthalmol 1984;102(4):527-532. https://PubMed.gov/6367725
- Silmätautiopin perusopinnot: keskeistä lääketieteen opiskelijoille. 10th ed: American Academy of Ophthalmology, 2016.
- Lima Neto AC, Bittar R, Gattas GS, Bor-Seng-Shu E, Oliveira ML, Monsanto RDC, Bittar LF. Vertebrobasilaarisen vajaatoiminnan patofysiologia ja diagnoosi: A Review of Literature. Int Arch Otorhinolaryngol 2017;21(3):302-307. https://PubMed.gov/28680502. DOI: 10.1055/s-0036-1593448
- Pang L. Näkövammaisten kokemat hallusinaatiot: Charles Bonnet’n oireyhtymä. Optom Vis Sci 2016;93(12):1466-1478. https://PubMed.gov/27529611. DOI: 10.1097/opx.0000000000000959
- Vahdani K, Poon JS, Antoniou E, Giasin O, Makrygiannis G. Charles Bonnet Syndrome Following Eyelid Reconstruction Surgery. Ophthalmic Plast Reconstr Surg 2017;33(3):229-230. https://PubMed.gov/28475529. DOI: 10.1097/iop.0000000000000892
- Beaulieu RA, Tamboli DA, Armstrong BK, Hogan RN, Mancini R. Reversible Charles Bonnet Syndrome After Oculoplastic Procedures. J Neuroophthalmol 2018;38(3):334-336. https://PubMed.gov/27984353. DOI: 10.1097/wno.0000000000000477
- Moyer K, DeWilde A, Law C. Cystoid macular edema from cancer-associated retinopathy. Optom Vis Sci 2014;91(4 Suppl 1):S66-70. https://PubMed.gov/24531653. DOI: 10.1097/opx.0000000000000184
- Grange L, Dalal M, Nussenblatt RB, Sen HN. Autoimmuuninen retinopatia. Am J Ophthalmol 2014;157(2):266-272.e261. https://PubMed.gov/24315290. DOI: 10.1016/j.ajo.2013.09.019
- Grewal DS, Fishman GA, Jampol LM. Autoimmuuni retinopatia ja antiretinaaliset vasta-aineet: katsaus. Retina 2014;34(5):827-845. https://PubMed.gov/24646664. DOI: 10.1097/iae.0000000000000119
- Adamus G. Autovasta-aineiden kohteet ja niiden syöpäsuhde paraneoplastisen retinopatian patogeenisuudessa. Autoimmun Rev 2009;8(5):410-414. https://PubMed.gov/19168157. DOI: 10.1016/j.autrev.2009.01.002
- Chang DF. Luku 2. Silmälääketieteellinen tutkimus. In: Riordan-Eva P, Cunningham ET, editors. Vaughan & Asbury’s General Ophthalmology, 18e. New York, NY: The McGraw-Hill Companies; 2011.
- Coppola D, Purves D. The extraordinarily rapid disappearance of entoptic images. Proc Natl Acad Sci U S A 1996;93(15):8001-8004. https://PubMed.gov/8755592
- Mark HH. Verkkokalvon verisuonten entoptinen kuva. Acta Ophthalmol 2014;92(3):e237-240. https://PubMed.gov/23890291. DOI: 10.1111/aos.12192
- Ropper AH, Samuels MA, Klein JP. Luku 13. Näköhäiriöt. Adams and Victor’s Principles of Neurology, 10e. New York, NY: The McGraw-Hill Companies; 2014.
- Salari V, Scholkmann F, Vimal RLP, Csaszar N, Aslani M, Bokkon I. Fosfeenit, verkkokalvon diskreetti pimeäkohina, negatiiviset jälkikuvat ja retinogeeniset projektiot: Uusi selityskehys, joka perustuu silmän endogeeniseen luminesenssiin. Prog Retin Eye Res 2017;60:101-119. https://PubMed.gov/28729002. DOI: 10.1016/j.preteyeres.2017.07.001
- Mathis T, Vignot S, Leal C, Caujolle JP, Maschi C, Mauget-Faysse M, Kodjikian L, Baillif S, Herault J, Thariat J. Mekanismit fosfeenien esiintymisessä säteilytetyillä potilailla. Oncotarget 2017;8(38):64579-64590. https://PubMed.gov/28969095. DOI: 10.18632/oncotarget.18719
- Bournas P, Drazinos S, Kanellas D, Arvanitis M, Vaikoussis E. Dysfotopsia kaihileikkauksen jälkeen: neljän eri silmänsisäisen linssin vertailu. Ophthalmologica 2007;221(6):378-383. https://PubMed.gov/17947823. DOI: 10.1159/000107496
- Davison JA. Positiivinen ja negatiivinen dysfotopsia potilailla, joilla on akryyliset silmänsisäiset linssit. J Cataract Refract Surg 2000;26(9):1346-1355. https://PubMed.gov/11020620
- Hu J, Sella R, Afshari NA. Dysfotopsia: monimuotoinen optinen ilmiö. Curr Opin Ophthalmol 2018;29(1):61-68. https://PubMed.gov/29084005. DOI: 10.1097/icu.0000000000000447
- Wang SY, Stem MS, Oren G, Shtein R, Lichter PR. Ensiluokkaisen kaihileikkauksen potilaskeskeiset ja visuaalisen laadun tulokset: systemaattinen katsaus. Eur J Ophthalmol 2017;27(4):387-401. https://PubMed.gov/28574135. DOI: 10.5301/ejo.5000978
Suggested Citation Format
Morrow N, Chung AT, Wall M. Photopsias. EyeRounds.org. June 24, 2019; Saatavissa: https://EyeRounds.org/tutorials/photopsias/index.htm